SINDROME DA DEISCENZA DEL CANALE SEMICIRCOLARE SUPERIORE
O DCSS O SINDROME DI MINOR
Introduzione

Lloyd B. Minor
La Sindrome di Minor o sindrome da deiscenza del canale semicircolare superiore o DCSS prende il nome dal chirurgo Lloyd B. Minor, Direttore del Departement of Otolaryngology – Head and Neck Surgery alla Johns Hopkins University di Baltimora il quale nel 1998 descrisse per la prima volta una nuova entità clinica, caratterizzata dalla presenza di una alterazione strutturale del canale semicircolare superiore consistente in un assottigliamento della parete ossea (deiscenza del canale semicircolare superiore). responsabile di un’ampia varietà di segni e sintomi vestibolari in concomitanza di stimolazioni sonore intense “fenomeno di Tullio” (vertigine indotta da stimoli sonori a bassa tonalità) e/o di vertigine indotta dall’aumento di pressione non sonora portate nel condotto uditivo esterno,e/o a carico dell’orecchio medio o della cavità cranica “fenomeno di Hennebert”
I sintomi
A causa del difetto di parete ossea della capsula labirintica è possibile che si verifichino le seguenti condizioni cliniche: sintomi esclusivamente vestibolari o esclusivamente cocleari oppure entrambi. Tra i sintomi vestibolari ricordiamo vertigini, oscillopsia, instabilità che possono comparire dopo rumori forti, pressione esercitata sul condotto uditivo esterno, sforzo fisico, tosse, manovra di valsalva. Tra i sintomi cocleari ricordiamo ipoacusia, autofonia, ovattamento, iperacusia, percezione dei propri battiti cardiaci.
Diagnosi
|
|
|
|
TAC coronale a taglio sottile, che mostra una deiscenza del canale superiore (SCD). Questo paziente è stata riportata in dettaglio nel (Ostrowski, Hain e Wiet, 1997) |
TAC molto più grande (e più recente) dell’osso temporale, che mostra deiscenza della R SCC, come sottolineato dalla freccia verde. Immagine per gentile concessione del Dr.Marcello Cherchi |
Il sospetto diagnostico dopo una accurata anamnesi ed esame obiettivo insieme agli esami audio-vestibolari e i potenziali evocati miogenici(VEMP’S) va confermato mediante TC ad alta risoluzione, con ricostruzione in proiezione parasagittale, sul piano del CSS.
Particolare attenzione va posta durante l’esecuzione dell’esame audiometrico in quanto il soggetto può risultare normoacusico o ipoacusico ma con una soglia di conduzione per via ossea durante l’audiometria tonale liminare di solito inferiore al valore di 0 dB NHL.
Terapia
Quando i sintomi non risultano particolarmente invalidanti allora si attende informando il paziente ed invitandolo ad evitare situazioni scatenanti. Per i sintomi invalidanti, la terapia chirurgica proposta e utilizzata dallo stesso Minor, si basa su due procedure distinte: la ricostruzione (resurfacing) della parete deiscente del CSS con la finalità di mantenere pervio e funzionalmente attivo il CSS e l’occlusione del CSS (plugging).
Tra l’atteggiamento “attendista” e l’indicazione ad una terapia chirurgica che abbiamo definito “eziologica” c’è comunque spazio per trattamenti minimamente invasivi in grado di attenuare la sintomatologia vertiginosa. Il primo di questi è l’applicazione di un drenaggio di ventilazione trans- timpanico che, in virtù della bassa morbilità, è stato anche considerato un trattamento “di prima scelta”. Non è comunque chiaro quale sia il meccanismo attraverso il quale questo tipo di presidio sia in grado di influire favorevolmente sui sintomi.
Ci sono diverse situazioni in cui le membrane dell’orecchio interno possono non essere coperte da tessuto osseo. Tali condizioni sono generalmente riconosciuti perché la pressione dell’orecchio interno cambia con i cambiamenti della pressione toracica, i cambiamenti nella pressione intratoracica o rumori forti possono provocare vertigini con presenza nistagmo. Anche se simile ad un fistola perilinfatica, queste condizioni sono in genere meno fastidiosa delle fistole della finestra ovale o rotonda, forse perché il fluido non è generalmente in diretta comunicazione con una cavità piena d’aria, ma è presente una membrana che mantiene separati i liquidi dall’aria. La deiscenza è una condizione molto rara rispetto alla maggior parte delle altre cause responsabili di vertigini e perdita di udito.
La sindrome del canale Superiore deiscenza è costituito da qualsiasi combinazione di sintomi udivi o dell’equilibrio, che sono causati da una apertura in più, nella parte interna dell’orecchio a livello della parte superiore del canale semicircolare superiore. Il canale semicircolare superiore è uno dei tre canali equilibrio. Normalmente non ha aperture, ma fa un arco alto e vicino alla superficie inferiore del lobo temporale del cervello.
Come funzionano queste forme di deiscenza?
Quando siamo nati, solo 1/10° di un millimetro di tessuto osseo separa il canale semicircolare ,dalla dura madre, che ricopre il lobo temporale del cervello e di solito questa si addensa a 1mm di spessore osseo all’età di 3. Nel 1-2% degli individui, questo osso non sembra addensarsi e, di fatto, diventa sempre più sottile con l’età. Lo strato sottile di osso,quanto il cellophane si può rompere o sciogliere, creando un’apertura supplementare nella parte interna dell’orecchio.
 |
|
Canale superiore con rivestimento osseo molto sottile Questo paziente potenzialmente può diventare sintomatico, se lo strato di osso sottile come il cellophane,situato sul canale superiore si scioglie o si rompe. |
Chi va incontro alla Sindrome di Deiscenza del Canale Superiore?
Solo pochi pazienti con una deiscenza potenziale come descritto sopra possono diventare sintomatici. I sintomi possono comparire gradualmente nel tempo o improvvisamente con trauma auricolare dovuto ad urti, suono intensi od a variazione della pressione .C’è la tendenza che i sintomi aumentino nel tempo di intensità, dopo che sono presenti inizialmente. Questa progressione può continuare per 10-15 anni prima che i sintomi diventano abbastanza grave tanto che il paziente si rivolga al medico. Nei pazienti di Teixido M.,” uno su tre, ha riportato una storia di alcuni traumi associati alla comparsa iniziale dei sintomi. Questa patologia si è manifestata leggermente con maggiore frequenza nelle donne, e sempre con maggiore frequenza nell’orecchio destro, ma può verificarsi anche in entrambe le orecchie. I sintomi sembrano svilupparsi nell’età media Il più giovane paziente individuato aveva 29 anni e il più anziano 82, con un’età media di 50 anni.
 |
|
Canale Semicircolare Superiore Deiscente Non vi è alcun osso che separa i liquidi dell’orecchio interno dalla cavità cranica. Ciò può causare i sintomi associati alla sindrome da deiscenza del canale superiore. |
Quali sono i sintomi di deiscenza del canale superiore?
Quando è presente ,questa extra apertura, può dar luogo a due gruppi di sintomi generali. Il primo gruppo di sintomi sono causati dal suono che passa,nell’orecchio interno attraverso un percorso nuovo, il secondo gruppo di sintomi sono causati da cambiamenti della consistenza ,nei liquidi dell’orecchio interno,cambiamenti che sono possibili a causa della presenza di questa apertura. Ogni paziente può presentarsi con un insieme di sintomi diversi e alcuni non hanno alcun sintomo. Le ragioni di questa variabilità è oggetto di studio.
Sintomi correlati al suono
I suoni che viaggiano nell’orecchio interno, attraverso itinerari insoliti, possono disturbare il delicato organo dell’equilibrio e causare in alcuni pazienti vertigini. Questa patologia viene chiamata il fenomeno di Tullio, o vertigini causate da suoni forti. In altri pazienti, il suono entra orecchio interno e sfugge attraverso l’apertura della deiscenza, prima però, viene rilevato dalle cellule acustiche, con conseguente perdita di udito che imita la perdita uditiva dell’orecchio medio, spesso causata, dalla presenza di liquido nell’orecchio medio oda rigidità eccessive della catena timpano-ossiculare. Molti pazienti che hanno sviluppato gli un’apertura supplementare nella parte interna dell’orecchio può anche sentire dei suoni insoliti ,generati dal proprio corpo. Questo perché il suono viaggia attraverso il liquido e le ossa del proprio corpo e nell’orecchio interno attraverso l’apertura in un modo che prima non era possibile. Alcuni pazienti possono sentire che i loro occhi si muovono, altri il riverbero della propria voce ad alta intensità nelle proprie orecchie (autofonia). Molti sentono scricchiolare le ossa, il loro battito cardiaco, e quando muovono le dita su di un capello o sopra l’orecchio ,le dita emettono lo stesso suono ,che viene generato ,quando si muovono le dita al di sopra di un microfono acceso. Uno dei pazienti del dott. Teixido M. è un meccanico, che ha la strana capacità, di trovare la fonte dei problemi in un motore, ascoltando con un cacciavite appoggiato alle diverse parti del motore.
I video illustrano i meccanismi di trasmissione del suono sia nell’orecchio interno normale e le vie anomale associate a suoni generati i sintomi nei pazienti con deiscenza del canale semicircolare superiore.
|
Suoni attraverso una Coclea Normale |
 |
|
|
|
View Standard Version Visualizza la versione standard |
|
|
La pressione sonora entra di norma attraverso la finestra ovale e viene rilasciato dalla finestra rotonda. Tra le due finestre è l’estremità prossimale della membrana basilare. |
||
|
|
||
 |
|
|
View Standard Version Visualizza la versione standard |
|
Deiscenza del Canale Superior con Fenomeno di Tullio
|
 |
|
|
|
View Standard Version Visualizza la versione standard |
|
|
Questa animazione mostra il percorso del transito del suono ,sopra l’ampolla del canale superiore e attraverso la deiscenza all’apice del canale superiore. Questo crea una stimolazione dell’ ampolla del canale superiore con i movimenti degli occhi verso l’alto e rotazione in senso inverso all’orecchio stimolato. Il paziente di solito descrivere una inclinazione dell’orizzonte in direzione opposta all’orecchio stimolato. Lo stimolo vibratorio dell’ampolla, con suoni a bassa frequenza (+ – + -), crea uno stimolo eccitatorio (‘Seconda Legge di Ewalds). |
||
|
Deiscenza del Canale Superiore senza Tullio
|
 |
|
|
|
View Standard Version Visualizza la versione standard |
|
|
Molti pazienti con sindrome confermato SCD non hanno alcuna manifestazione o fenomeno indotto di Tullio. La pressione sonora , in questi pazienti ,può viaggiare parzialmente nella parte superiore della croce comune ,rispetto alla deiscenza.
|
||
|
Deiscenza del Canale Superiore con Ipoacusia Trasmissiva |
 |
|
|
|
View Standard Version Visualizza la versione standard |
|
|
Molti pazienti con la sindrome del SCD presentano una perdita uditiva trasmissiva per le basse frequenze. I suoni a bassa frequenza che arrivano attraverso l’orecchio medio preferenzialmente escono dal labirinto attraverso la deiscenza e raggiungono la coclea solo a soglie elevate. L’audiogramma può apparire come quello di un’otosclerosi, ma la timpanometria non dimostrano una compliance diminuita e riflessi acustici sano presenti. In realtà lo spazio intracranico, ha la stessa impedenza acustica dei liquidi labirintici e pertanto non vi è alcuna resistenza al passaggio del suono a livello della membrana della finestra rotonda ,dove invece l’impedenza dei liquidi nel labirinto e dell’aria nell’orecchio medio sono molto diversi. |
||
Sintomi legati alla pressione
I sintomi dovuti all’apertura extra può causare anche dei movimenti anomali dei liquidi dell’orecchio interno nel labirinto. Questi pazienti possono soffrire di vertigini quando tossiscono o sollevano oggetti pesanti, perché l’aumento della pressione in testa (Valsalva) spinge i fluidi attraverso la deiscenza e sposta le cellule ,dell’ organo dell’equilibrio, che sono molto piccole. I pazienti possono anche soffrire di vertigini quando varia la pressione nell’orecchie medio o nel condotto uditivo esterno .
|
Deiscenza del Canale Superiore con i Sinptomi Indotti dalla Manovra di Valsalva |
 |
|
|
|
View Standard Version Visualizza la versione standard |
|
|
Una deiscenza all’apice del canale superiore, può rendere vulnerabile il labirinto agli spostamenti dei liquidi dovuto a variazioni della pressione intracranica. Valsalva causerà una inibizione tonica del tono ampolla superiore. Una manovra di Valsalva causerà una eccitazione momentanea, per uscita dei liquidi dal canale superiore. Poiché gli stimoli eccitatori dell’ampolla sono ben più consistenti degli stimoli inibitori,i pazienti sono in genere più sensibili dopo il Valsalva che durante il Valsalva. |
||
Quant’è rara la deiscenza del canale superiore?
Attualmente non è chiaro quale percentuale di persone con una deiscenza diventa sintomatica. Presso la clinica di Wilmington, dal mese di aprile 2000 sono stati identificati quasi 45 casi sintomatici. La pratica è limitata esclusivamente ai pazienti con problemi di udito e di equilibrio. Teixido M. ha trovato che 1 su 200 pazienti ,con nuovi disturbi dell’orecchio , sono in ultima analisi, attribuiti ad una deiscenza funzionale del canale superiore.
Come viene fatta la diagnosi?
Per identificare questi pazienti si richiede un alto indice di consapevolezza dei segni clinici, che presentano, i sintomi e la storia tipica associata a Deiscenza del Canale Semicircolare Superiore. La diagnosi può essere confermata con la TAC dell’orecchio interno ad alta risoluzione. Questa scansione deve essere appositamente formattato per la visualizzazione del canale superiore utilizzando proiezioni parallele, perpendicolari ed in alcuni casi anche viste radiali. Ulteriori prove a conferma della presenza di una deiscenza viene da un test clinico chiamato potenziale evocato vestibolare miogenico(VEMP’s). Questo è un test che misura i cambiamenti nella capacità del suono di penetrare nell’orecchio interno, cambiamenti che sono associati alla presenza di una apertura anomala in più. Questo test può essere fatto in diversi modi quindi è difficile confrontare i risultati da un centro rispetto ad un’altro.
Come viene trattata la Deiscenza del Canale Semicircolare Superiore?
Fortunatamente, la maggior parte dei pazienti hanno lievi sintomi sufficiente che non richiedono alcuna forma di trattamento. Un trattamento ,della deiscenza del canale superiore, per i pazienti che hanno intolleranza al suono è quello di utilizzare protettori auricolari(tappi)in particolari ambienti o evitare i suoni particolarmente intensi.La maggior parte dei pazienti sono rassicurati da una conoscenza della loro diagnosi. Sapere che cosa sta causando i sintomi, tende a migliorare la tolleranza al sintomo, perché preoccuparsi in continuazione, quando i sintomi non sono causati da un problema pericoloso . Inoltre, una diagnosi accurata può proteggere il paziente da trattamenti inutili o potenzialmente dannosi utilizzati per vedere se i sintomi migliorano. I pazienti che hanno emicrania costantemente traggono beneficio dal trattamento dell’emicrania in quanto la intensità dei loro sintomi e la tolleranza sembrano migliorare una volta che l’emicrania è trattata. E ‘possibile che, avendo l’emicrania, aumenti le probabilità che i sintomi da deiscenza diventino fastidiosi, in quanto l’emicrania provoca sensibilità a qualsiasi stimolo sensoriale. Nella casistica di Teixido M. un insolito numero di pazienti che ha avuto emicrania sono stati trattati principalmente con la terapia dell’emicrania.
Chirurgia per la Deiscenza del Canale Semicircolare Superiore
Sebbene sia disponibile il trattamento chirurgico per la deiscenza del canale superiore, il trattamento chirurgico può essere considerata in uno stato di evoluzione poiché questa patologia è stata riportata la prima volta solo nel 1998. La comunità chirurgica sta ancora cercando il metodo più affidabile e sicuro per la riparazione di deiscenza del canale superiore. Questa è la ragione che la chirurgia viene proposta solo ai pazienti più gravemente colpiti.
L’approccio chirurgico tradizionale prevede una craniotomia della fossa media , il che significa togliere l’osso del lobo temporale al di sopra dell’orecchio e poi fresare l’osso temporale per trovare la deiscenza che è quindi teoricamente coperta con ossa o tessuti molli. L’intervento consiste in un tamponamento del canale superiore, ma può risolvere i sintomi. Questo approccio è stato utilizzato con successo e in modo sicuro da chirurghi esperti ma non è così facile come sembra e dovrebbe essere eseguito con una certa cautela da chirurghi inesperti.
 |
|
Tamponamento del Canale Superiore nella Fossa Media A craniotomy is made in the side of the head above the ear. The temporal lobe is lifted and the tiny canal opening is identified, resurfaced or plugged using various materials such as soft tissue, bone, tissue glue or surgical cement. |
Un craniotomia viene eseguita al di sopra dell’orecchio. Il lobo temporale viene sollevato e identificata l’apertura(deiscenza ) del canale, ricostruzione e/o occlusione con vari materiali come tessuti molli, osso, colla di tessuto o cemento chirurgico.Gli esperimenti sono stati fatti con occlusione transmastoidea del canale superiore, sia prossimalmente che distalmente alla deiscenza. Questo evita la necessità di una craniotomia ed è stato eseguito in modo sicuro nella nostra clinica del dott. Teixido M. dal 2001. Più recentemente, si è curato con successo la deiscenza del canale superiore utilizzando un approccio transmastoideo con microcraniotomia . Ciò comporta una mastoidectomia con un’incisione dietro l’orecchio e poi una piccola apertura sotto il lobo temporale, proprio dietro il canale superiore. E attraverso questa apertura, di 3 millimetri x 5 millimetri , che il canale può essere trattato con tutti i vantaggi della craniotomia più grandi. Anche se l’esperienza chirurgica è precoce con questo nuovo approccio, sembra essere molto ben tollerata e può essere eseguito come in un paziente ambulatoriale. Questo è un vantaggio notevole rispetto alla craniotomia della fossa media , che richiede una procedura più lunga, comporta dei rischi neurochirurgiche più diretti e che richiede una degenza in ospedale più lunga, compresa l’osservazione in terapia intensiva post-chirurgica. Teixido M. ha usato con successo approci transmastoidei per il trattamento di pazienti sintomatici a partire dal 2001.
 |
|
Tamponamento Transmastoideo del canale semicircolare superiore Questo approccio utilizza un approccio standard della mastoide con un’incisione dietro l’orecchio. Il canale superiore è identificato e collegato con cera o dei tessuti molli per isolare la deiscenza. La riparazione Microcraniotomia Transmastoidea è una variante di questo approccio che fa una piccola apertura nella cavità cranica dietro il canale superiore per consentire di inserire tessuto od osso nella deiscenza dal basso.. |
|
|
|
Microcraniotomia Transmastoidea con Riparazione della Deiscenza del Canale Superiore: Dopo un mastodectomia tradizionale viene asportata una piccola zona della dura posteriormente alla deiscenza del canale superiore che viene esposto. |
|
|
|
Microcraniotomia Transmastoidea con Riparazione della deiscenza Canale Superiore: del pericondrio viene collocato, attraverso una piccola craniotomia, piegandolo sulla punta di un anello elevatore (in alto). Il lobo temporale sovrastante e la dura tengono ere la protesi in posizione (in basso). Questo semplice riparazione ha tutti i vantaggi di una craniotomia tradizionale della fossa media , ma con meno rischi per il lobo temporale sovrastante. |
I° APPROFONDIMENTO:
Deiscenza Del Canale Semicircolare Superiore

Figura 1.
Anatomia dell’orecchio medio ed interno. La deiscenza del canale semicircolare superiore (DCSS) determinata da mancanza di osso del canale(superiore), determina una deiscenza della membrana. Questo rende l’orecchio più sensibile alla pressione ed al rumore.
Introduzione
Nel 1998 Lloyd B. Minor descrisse un’entità clinica caratterizzata dalla presenza di un’alterazione strutturale del canale semicircolare superiore (CSS) responsabile di un’ampia varietà di segni e sintomi vestibolari in concomitanza di stimolazioni sonore intense (fenomeno di Tullio) o di stimolazioni pressorie non sonore a carico dell’orecchio medio o della cavità cranica (fenomeno di Hennebert).
Ci sono diverse situazioni in cui le membrane dell’orecchio interno possono non essere coperte da tessuto osseo. Tali condizioni sono generalmente riconosciute, perché la pressione dell’orecchio interno cambia con i cambiamenti della pressione toracica, i cambiamenti nella pressione intratoracica o rumori forti possono provocare vertigini con presenza di nistagmo. Anche se simile ad un fistola perilinfatica, queste condizioni sono in genere meno fastidiose delle fistole della finestra ovale o rotonda, forse perché il fluido non è generalmente in diretta comunicazione con una cavità piena d’aria, ma è presente una membrana che mantiene separati i liquidi dall’aria. La deiscenza è una condizione molto rara rispetto alla maggior parte delle altre cause responsabili di vertigini e perdita di udito.

Figura 2.
Sottile taglio coronale con TAC che mostra una deiscenza del canale superiore canale (SCD). Questo paziente è stata riportata in dettaglio da (Ostrowski, Hain e Wiet, 1997)
L’alterazione strutturale del CSS è rappresentata da una deiscenza, della corticale ossea dell’eminenza arcuata del canale semicircolare superiore (DCSS), più o meno estesa, che è documentabile attraverso uno studio radiologico TAC mirato.
La DCSS costituisce una cosiddetta “terza finestra mobile”, per la quale tutte le stimolazioni meccaniche (sonore e/o pressorie di altro genere) in grado di attivare la coclea inducono flussi endolinfatici anche all’interno del CSS, generando l’insorgenza di sintomi vertiginosi. Nonostante siano passati solo pochi anni dall’iniziale definizione della DCSS, l’analisi della letteratura specifica permette oggi di delinearne molteplici modalità di espressione clinica e semeiologica. Ad esempio, sono ampiamente descritti casi di DCSS in cui alla vertigine è associato un corteo sintomatologico di tipo cocleare; quest’ultimo in qualche circostanza può rappresentare addirittura la manifestazione prevalente se non esclusiva.
Gli studi di tipo epidemiologico e radiologico e la focalizzazione degli aspetti semiologico diagnostici emersa dall’analisi di casistiche rappresentative inducono a considerare la DCSS come un quadro meritevole di autonoma classificazione nosologica, non solo in termini concettuali, ma anche speculativi, per la possibilità di Interpretare elementi tuttora non chiari di malattie otologiche ben conosciute.
La DCSS appare la manifestazione attualmente più conosciuta di un fenomeno più complesso che può interessare altri compartimenti della capsula labirintica e rivelarsi con una analoga espressione clinico—semeiologica.
EPIDEMIOLOGIA
Stati Uniti
La reale incidenza delle persone con SCDS sintomatica è attualmente sconosciuto. Uno studio delle ossa di 1000 esso temporale ha rivelato che un Deicenza dell’osso sovrapposto a canale superiore era presente in 0,5% circa degli esemplari di osso temporale. In un ulteriore 1.4% degli esemplari, l’osso è stato notevolmente sottile (≤ 0,1 mm) rispetto all’osso normale.
Razze: per la SCDS non ci sono differenze razziali.
Sesso: la SCDS sembra colpisca ugualmente di maschi e femmine.
Età: Nel: 2000, Minor ha riferito che, nella sua originale serie di 17 pazienti, l’età media in cui si è pervenuti alla diagnosi era di 40 anni (intervallo, 27-70 a).
IPOTESI EZIOPATOGENETICA
Un’eziopatogenesi della deiscenza (o assottigliamento) del profilo osseo del CSS rappresenta ancora un punto oscuro: studi anatomopatologici condotti su circa mille ossa temporali hanno riscontrato un difetto del canale nello 0.50/o dei casi ed una significativa diminuzione di spessore osseo nell’1,4%o, mentre indagini radiologiche retrospettive hanno, da un lato evidenziato la frequente bilateralità del difetto, dall’altro accertato che lo spessore osseo che separa il CSS dal pavimento della fossa cranica media nei pazienti affetti da deiscenza monolaterale, risulta nel lato sano nettamente inferiore a quello misurato nei soggetti del gruppo di controllo:
il rilievo sembra confermare l’ipotesi di un’alterazione di base dello sviluppo osseo
La frequente bilateralità del quadro suggerisce l’ipotesi di alterazioni che avvengono durante lo sviluppo osseo postnatale e che si manifestano clinicamente soltanto in età adulta in caso di un secondo insulto (ad esempio un trauma).
Il caso di due fratelli affetti dalle stesse anomalie (deiscenza o assottigliamento) a carico dei CSS in entrambi i lati, pubblicato da Brantberg et al., e quello di due fratelli presentanti una deiscenza bilateralmente, descritto da Mikulec et al., accrescono la probabilità di una predisposizione genetica allo sviluppo di disordini vestibolari.
ASPETTI CLINICO SEMEIOLOGICI
La DCSS si estrinseca clinicamente in una sorta di’ ipersensibilità ,da sistema aperto” del comparto cocleo-vestibolare ,indotta da una condizione di ridotta impedenza per la presenza di una terza finestra mobile. È possibile, pertanto, configurare tre diverse condizioni cliniche:
1. presenza di soli sintomi di tipo vestibolare;
2. presenza di soli sintomi di tipo cocleare;
3. presenza di sintomi cocleari e vestibolari.
L’ “ipersensibilità” vestibolare giustifica la maggior parte dei sintomi vestibolari, quali i] fenomeno di Tullio, la vertigine posizionale e la ‘vertigine barogenica’ Quest’ultima, più caratteristica, comprende sintomi vertiginosi e/o oscillopsia indotti da manovre di vario tipo (manovra di Valsalva, sforzi fisici intensi, tosse, compressione cervicale, ecc.) in grado di incrementare la pressione endotimpanica o la pressione intracranica. È comprensibile come anche una stimolazione meccanica laminare esercitata sui recettori vestibolari possa generare uno stato di disequilibrio cronico, che, rilevato nel 76°/o dei casi, è il più frequente motivo di ricorso ad un consulto medico da parte dei pazienti. Tra i sintomi “cronici”, è stato segnalato da Streubel un caso di oscillopsia pulsante spontanea sincrona con il battito cardiaco.
L’“ipersensibilità” cocleare comporta una sintomatologia molto ampia che comprende disturbi caratteristici quali iperacusia, autofonia e percezione di rumori endogeni (movimenti articolari, oculari, della pulsazione cardiaca, ecc.) ed altri del tutto aspecifici come ipoacusia, paracusia, fullness ed acufeni, pulsanti e non.
Per entrambi i versanti, non si può inoltre escludere la presenza di alterazioni anatomiche recettoriali secondarie all’iperstimolazione meccanica: pur essendo stati chiariti, almeno in parte, i presupposti fisiopatologici delle alterazioni uditive presenti con relativa frequenza nel paziente affetto da DCSS (vedi oltre). Si deve, infatti, considerare anche la possibilità di un deterioramento neurosensoriale reale imputabile al rumore ambientale; analoghe considerazioni possono essere avanzate riguardo al comparto vestibolare, in cui l’iperstimolazione meccanica potrebbe giustificare, ad esempio, una maggior ricorrenza del fenomeno labirintolitiasico (considerazioni personali).
Il polimorfismo sintomatologico potrebbe, in via teorica, altresì dipendere dall’entità del difetto e dal grado di compromissione funzionale del canale semicircolare membranoso. In caso di una DCSS ampia (> di 6 mm) potrebbe, infatti, realizzarsi l’ esclusione funzionale del canale membranoso per schiacciamento per opera della dura madre sovrastante (“plugging” spontaneo) e la possibile assenza di sintomi della sfera vestibolare. Anche lo spessore ed il grado di rigidità strutturale della dura madre potrebbero giocare un ruolo rilevante nella diversa espressione sintomatologica della DCSS.
Attualmente, non si dispone di dati che consentano di tracciare la storia naturale, del quadro patologico, ma, è molto probabile che il paziente affetto da DCSS non trattata possa segnalare nel tempo una evoluzione clinica quantitativa e/o qualitativa anche in funzione di eventi esterni.
L’orientamento diagnostico verso una DCSS non è supportato, come si è visto, da una sintomatologia caratteristica.
Una trattazione esauriente di tutti gli aspetti che concorrono alla diagnosi non può necessariamente prescindere dalla descrizione di elementi semeiologici che in buona parte appaiono attualmente di interesse più speculativo che pratico. I segni vestibolari possono essere sia spontanei che indotti da manovre semeiologiche.
Per quanto concerne i segni vestibolari spontanei, è stata descritta la presenza di un nistagmo spontaneo a bassa velocità oculare di tipo torsionale, che si intensifica con l’iperventilazione. Più interessante per le implicazioni di tipo diagnostico è, invece, l’osservazione di un nistagmo torsionale (antiorario) e verticale (down-beat) sincrono con il polso associato ad oscillopsia.
La rilevazione di segni vestibolari indotti è frequente, ma non costante; sono state descritte almeno sette condizioni in cui è possibile osservare, con opportuni accorgimenti, l’attivazione del riflesso vestibolo-oculomotore per stimolazione del recettore ampollare del CSS:
a. stimolazione acustica con toni puri particolarmente intensi (Fenomeno di Tullio);
b. variazione della pressione nell’orecchio media (test della fistola);
c. variazione di pressione intracranica;
d. manovre di posizionamento;
e. scuotimento cefalico;
f. iperventilazione;
g. test vibratorio mastoideo.
La manovra di Valsalva è in grado di suscitare una risposta nistagmica bifasica compatibile con una stimolazione ampollare del CCS; lo stesso Minor fa osservare.
Note:
Per una corretta interpretazione del tipo dì risposta oculomotoria evocabile, è opportuno ricordare che l’attivazione eccitatoria del CSS induce un nistagmo verticale-rotatorio diretto verso il basso down-beat, in senso antiorario per il canale destro ed orario per il canale sinistro, Il verso dì rotazione si identifica considerando il piano frontale del soggetto in esame: una rotazione antioraria, ad esempio, implica lo spostamento del polo superiore del bulbo oculare destro lontano dal naso del soggetto in esame – verso la sua destra – e, ovviamente, lo spostamento del polo superiore del bulbo oculare sinistro verso il naso, Questo tipo di risposta è ovviamente diretta in senso inverso in casa di inibizione del recettore ampollare (nistagmo up-beat e rotatorio orario ad antiorario per un’inibizione del CSS destro o sinistro rispettivamente).
Come sia possibile osservare un opposto pattern semeiologico a seconda che la manovra venga effettuata con le narici chiuse (aumento della pressione nell’orecchio medio) o a glottide chiusa (aumento della pressione intracerebrale). Nel primo caso (Valsalva “Nasale”), infatti, si prevede una risposta nistagmica con iniziale fase eccitatoria (flusso endolinfatico ampullifugo), mentre nel secondo caso (Valsalva Glottico”) la fase iniziale è descritta come di tipo inibitorio (flusso endolinfatico ampullipeto).
Una risposta nistagmica monofasica esclusivamente di tipo eccitatorio è stata per contro più volte segnalata in corso di stimolazione acustica ad alta intensità (fenomeno di Tullio), soprattutto utilizzando toni puri a bassa frequenza (450-500 Hz) dell’ordine dei 100 dB HL
Anche la compressione cervicale, alcune manovre di posizionamento e lo stazionamento con il capo in posizione declive (posizione di Rose) possono evocare un pattern oculomotorio con caratteristiche simili a quelle descritte in precedenza e di tipo monofasico (eccitatorio od inibitorio) con risposte non sempre riconducibili a comportamenti del tutto caratteristici.
Merita di essere brevemente ricordata la recentissima introduzione del test vibratorio nella batteria semeiologica strumentale: in pazienti affetti da DCSS, un distinto nistagmo verticale e/o rotatorio può essere evocato da uno stimolo vibratorio di 100 Hz. applicato sia alle mastoidi che al vertice, Il test vibratorio, quindi, potrebbe risultare molto utile per indirizzare il processo diagnostico verso un sospetto di DCSS.
Per quanto concerne il metodo di rilevazione del pattern oculomotorio, peraltro particolarmente fine e ridotto in ampiezza, è stato consigliato l’occhiale di Frenzel in considerazione della facile inibizione per opera della fissazione oculare. L’idonea quantificazione delle diverse componenti oculomotorie non può comunque prescindere dall’analisi vettoriale condotta con le metodiche di rilevazione strumentale non convenzionali.
Da un punto di visto teorico, comunque, ci interessa ricordare che l’effettuazione di una manovra di Valsalva”nasale” protratta potrebbe determinare anche un aumento di pressione intracerebrale tale da controbilanciare , nel CSS, il trasferimento di energia ,meccanica indotta dall’aumento di pressione dell’orecchio medio
Un esame TC ad alta risoluzione (HRCT) effettuato secondo le direttive specialistiche più recenti risulta quindi un metodo di indagine altamente specifico e sensibile.
Lo studio radiologico può inoltre evidenziare altre differenti condizioni patologiche in grado di giustificare un deficit uditivo trasmissivo intralabirintico e/o un’alterazione di soglia dei VEMPs. Ad esempio una deiscenza del canale semicircolare posteriore una deiscenza del giro basale della coclea od un’abnorme dilatazione dell’acquedotto del vestibolo o la presenza di alterazioni responsabili del fenomeno di Tullio o di Hennebert (colesteatoma complicato, otosifilide, fistola perilinfatica iatrogena).
Tuttavia la diagnosi radiologica di un difetto osseo a livello del css è una condizione necessaria ma non sufficiente per etichettare un paziente come affetto dalla sindrome descritta da Minor.
È necessario, infatti, che il dato radiologico si inserisca in un contesto clinico comprensivo di sintomi, segni e dati strumentali dotati di maggiore specificità e sensibilità (in modo particolare i VEMPs).
Il contributo della TC non si esaurisce nella fase diagnostica della deiscenza del CSS, bensì può essere di ausilio nel valutare il risultato di un’eventuale correzione chirurgica del difetto, specie in caso di “resurfacing” del canale osseo.
In base a quanto finora emerso dalla letteratura, il sospetto diagnostico di DCSS, in cui è indicato un iter diagnostico completo (AUDIO—VEMPS—TC), è giustificato nelle seguenti condizioni clinico—semeiologiche:
– anamnesi positiva per vertigine ‘barogenica’
– instabilità posturale di lunga durata
– labintolitiasi atipica ricorrente
– acufene pulsante
– alterazioni di soglia audiometrica per via aerea e/o per via ossea, con obiettività timpanica normale presenza dei riflessi stapediali
– insuccesso Funzionale ‘inspiegabile’ dopo intervento di stapedoplastica
– pattern nistagmi o indotto da vibrazione mastoidea (VIN) atipico (rotatorio e/o verticale]
Ci sono diversi tipi di deiscenza:
1) Deiscenza del Canale Semicircolare Superiore:
Nella sindrome ” deiscenza del canale semicircolare superiore” (Minor et al, 1998; Minor,2000),manca il tetto del canale semicircolare superiore . Si può trovare ,in alcuni individui con SCD (Minor et al, 2003), una ipoacusia trasmissiva simile a quella dell’ otosclerosi. SCD possono causare anche il miglioramento nella conduzione ossea. SCD possono essere distinti da otosclerosi con una TAC dell’ osso temporale o un esame VEMP’s, generalmente i VEMP’s sono assenti nella otosclerosi.
Deiscenza del canale semicircolare superiore: Caso 1

Una paziente di 75 anni ha sviluppato vertigine. L’esame audiometrico ha rilevato una ipoacusia mista sul lato sinistro.

L’esame ENG ha mostrato una riduzione alle stimolazione caloriche sul lato sinistro.
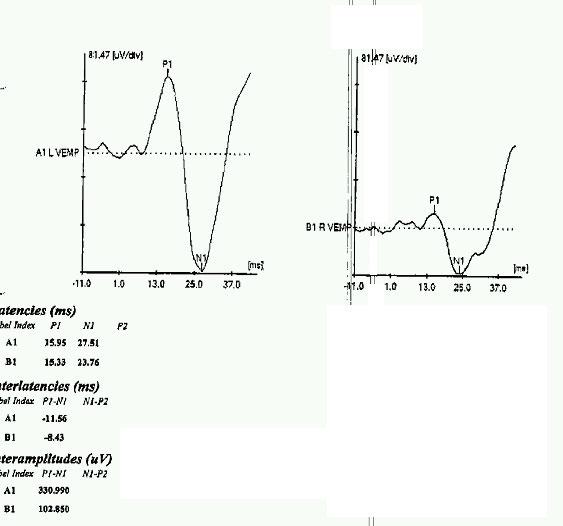
I VEMP’s hanno mostrato dei potenziali allagati a sinistra.
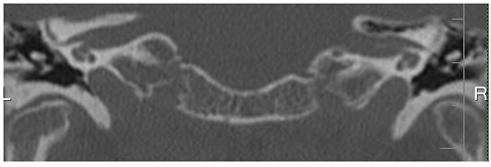
La TAC dell’osso temporale ha mostrato a sinistra una SCD.
Circa nel 2% delle autopsie si trovano assottigliamento delle ossa, si pensa che questi soggetti siano predisposti a questa sindrome (Carey et al, 2000; Hirvonen et al. 2003). ). Si pensa che si verifica un’interruzione di sviluppo osseo postnatale, causando tetti sottili dei canali superiori. I movimenti degli occhi in questa sindrome si allineano con il canale superiore (Ostrowski, e Wiet Hain, 1997; Cremer et al, 2000). La deiscenza può essere causato da altri processi che consumano l’osso, come ad esempio,le malformazioni vascolari (Brantberg et al, 2004). L’osso sottile si assottiglia con l’ età, e può essere rotto da traumi minori (Teixido et al, 2012).
Esempio: un pilota di una linea commerciale è lamentato del fatto che al momento dello sbarco, il mondo aveva una inclinazione laterale di 15 gradi. Una scansione TC del temporale ha mostrato una deiscenza. Egli ha indicato che ha sempre avuto in funzione il suo co-pilota nell’atterraggio.
2) Deiscenza della mastoide – deiscenza del canale semicircolare laterale
Le fistole possono anche verificarsi ,come complicanza tardiva della chirurgia della mastoide quando viene utilizzata la tecnica di eliminazione del muro della loggetta. In questo caso, la fistola di solito è causata da infezioni ripetute sulla mastoidite aperta. (Hakuba et al, 2002). E ‘stato riportato anche che ciò, può verificarsi senza una causa chiara (Zhang et al, 2011)
La deiscenza è anche il risultato di un intervento chirurgico che viene chiamato “fenestrazione” (questa procedura precedentemente utilizzata per l’otosclerosi, da molti anni non è più utilizzata). Durante questa operazione, veniva effettuata un’apertura tra il canale semicircolare laterale e una cavità creata artificialmente nella zona sinusale della mastoidite. Negli animali,la defenestrazione crea sensibilità alla pressione (Hirvonen et al. 2001), e questo fenomeno è molto simile a quanto avviene ai pazienti che sono stati sottoposti precedentemente a questo chirurgia da tanti anni obsoleta.
Esempio: una donna 80 anni è venuto per avere pulita la sua mastoide. Quando gli abbiamo fatto l’anamnesi , ha detto che già dal 1940 dopo l’intervento di fenestrazione, aveva avuta una forte vertigine dopo un rumore intenso.. Commento: siccome questo intervento chirurgico non viene più fatto, la maggior parte delle persone hanno all’ incirca 80 anni. Nei casi di fenestrazione, il nistagmo indotta da sforzo è quasi sempre orizzontale.
Materiale supplementare sul DVD sito : Movie di nistagmo suscitata da Valsalva in persona con finestratura
3) Deiscenza del canale semicircolare posteriore.
|
|
|
Caso con deiscenza del canale, sia anteriore che posteriore (per gentile concessione di Dr. Dario Yacovino )).Questi sono tagli obliqui come descritto di seguito |
La deiscenza del canale semicircolare posteriore (PCD) è raramente segnalato rispetto alla decenza del canale semicircolare superiore, ma comunque un numero limitato di casi sono stati identificati (Di Lella et al, 2007). PCD è stata riportata in associazione con un furbo giugulare alto (Mickulec e Poe, 2006). PCD è identificata utilizzando una CT scan ad alta risoluzione, sia con tagli assiali, che con tagli nel piano del PC. L’immagine sopra mostra un esempio di una persona con deiscenza sia nel AC e PC, e tagli nel piano dei canali.
Haine ha incontrato un caso simile in cui vi era sia SCD PCD e sullo stesso lato, associato con intolleranza all’esercizio, iperacusia conduttivo e un VEMP allargata. In questo caso, il radiologo suggerito che il PCD è dovuto ad un “granulazione aracnoidea aggressiva”. Si potrebbe pensare, invece, che questa sovrapposizione altamente improbabile di deiscenze in due differenti canali sarebbe dovuta ad un malformazione congenita dell’orecchio interno.
4) Colesteatoma
Negli anni passati, una condizione chiamata “colesteatoma” è stata anche una causa comune di questo problema, ma questa condizione ora si incontra solo raramente a causa dei miglioramenti in seguito a trattamento antibiotico.
5) Altre deiscenze
È possibile che di tanto in tanto ci siano piccole fessure nel tessuto osseo tra l’orecchio medio ed interno. Essi sono chiamate qualche volta “fistole”, anche se sembra improbabile che in questa situazione ci sia una comunicazione tra le membrane dell’orecchio interno e l’orecchio medio. La loro importanza è controversa..
Un caso di una fistola (aria nel labirinto) è stata riportata dopo un impianto cocleare HiFocus II° In questo caso,le vertigini sono comparse dopo che il paziente ha soffiato il naso. È stato suggerito che il tessuto connettivo ,tra l’elettrodo ed il posizionatore, si estende nella cavità timpanica e che questo tipo di impianto predispone a questo tipo di fistola (Hempel et al, 2004). Fistole sono stati riportati anche in altri casi di impianto cocleare (Kusuma et al, 2005)
Un caso di una deiscenza carotide-cocleare è stato segnalato da Lund e Palacios (2011).Ovviamente, questo tipo di deiscenza è associato tinnito pulsatile .
I sintomi della sindrome da deiscenza
Vertigini:
Di solito c’è un’instabilità che aumenta con l’attività e che si riduce con il riposo. Nell’esperienza di alcune persone sia hanno acufeni o senso di ovattamento auricolare, e molti notano una perdita uditiva.
Alcune persone affette da fistole scoprono che i loro sintomi peggiorano con tosse, starnuti, o soffiando il naso, come pure con la fatica e l’attività. Questo tipo di sintomo va sotto il nome di “capogiro indotto dalla manovra di Valsalva(fenomeno di hennebert) “, e può anche essere associata ad altre condizioni mediche di categorie diverse del tutto – per esempio, la malformazione di Chiari, è una condizione cardiaca chiamata “IHSS”. Oddly in un recente rapporto suggerisce che la sindrome di CHIARI è più comune nella SDC(Kuhn e Clenny,2010)rispetto alla popolazione normale.
Materiale supplementare sul DVD sito : Movie di nistagmo suscitata da Valsalva in persona con Superiore deiscenza del canale (51 mega)
Sensibilità alla pressione:
Le variazioni della pressione atmosferica che si verificano nell’orecchio medio (per esempio, quando le orecchie si aprono e chiudono in un volo aereo) di norma non pregiudicano l’orecchio interno. Quando invece è presente una fistola , i cambiamenti di pressione dell orecchio medio, influenzeranno direttamente l’orecchio interno, stimolando l’equilibrio e / o l’organo dell’udito, causando i sintomi tipici. La risposta agli aumenti di pressione riscontrata nella SCD generalmente causa un nistagmo molto più forte nei soggetti con fistole alla finestra rotonda o ovale, presumibilmente perché lo stimolo pressione è applicata direttamente a un singolo canale semicircolare in SCD anziché disturbare l’orecchio interno in modo meno diretto. Ci sono una serie di altre condizioni che possono causare sensibilità alle variazioni di pressione quale la malattia di Meniere e la fibrosi vestibolare.
Materiale supplementare sul sito DVD :
- Film di nistagmo suscitata da pressione
- Cinema2 di nistagmo suscitato dalla pressione di persona con R SCD (per gentile concessione del Dott. Dario Yacovino ).
Sensibilità al suono:
Nei pazienti con licenza del canale semicircolare superiore o con fenestrazione, non è raro notare che l’uso della propria voce o di uno strumento musicale provoca vertigini (questa sensibilità ai suoni viene chiamata “fenomeno di Tullio “).
( nei sintomi da deiscenza ,non viene riportata ,perdita della funzionalità uditiva).
Materiale supplementare sul DVD sito : Movie di nistagmo suscitato dal suono .Per altri esempi vedere la pagina su Tullio
Ci sono anche i pazienti che riferiscono di sentire la propria voce più forte rispetto al normale. “. Si tratta di una forma di ” autofonia “ Comunemente l’autofonia è causata da una tromba di Eustachio beante,che è tutto un altro problema. Nel malfunzionamento della tromba di Eustachio la voce è ” rimbombante”, come in un barile. Ciò è dovuto ad una cavità di risonanza dell’orecchio medio più grande.
Altri sintomi uditivi:
Alcune persone hanno una sensazione di scampanellio o senso di pienezza nell orecchio, e molti notano i una perdita uditiva. Secondo Yuen et al (2009), l’85% delle persone con SCD hanno sintomi uditivi compreso l’autofonia (40%), iperacusia ai suoni prodotti dal proprio corpo (65%), perdita di udito (40%), pressione sonora (45%), e acufeni (35%). Ciò che manca in questa relazione è un confronto tra un gruppo di controllo – la nostra esperienza con SCD non combacia con le osservazioni dii Yuen. Pensiamo che il sintomo principale di presentazione della SCD è o la sensibilità al suono od alla pressione Non troviamo che questi altri sintomi o segni siano generalmente fastidiosi.
IMPORTANTE: ALCUNI PAZIENTI NON PRESENTANO SINTOMI MA LA SSCD È SCOPERTA ACCIDENTALMENTE . PAZIENTI CHE HANNO ESAMI RADIOGRAFICI CON SCANSIONI TAC DELL SSCD AD ALTA RISOLUZIONE, MA NON I SINTOMI SPECIFICI CHE SONO RIFERIBILI ALL’ORECCHIO SPECIFICO NON SONO CANDIDATI PER LA CHIRURGIA. LA CHIRURGIA PER LA RIPARAZIONE SCD IN UN PAZIENTE CON NESSUN SINTOMO NON È INDICATA E PUO’ CAUSARE ULTERIORI PROBLEMI COME VERTIGINI E PERDITA DELL’UDITO.
Attività comuni che possono provocare vertigini e oscillopsia nella SCDS (Con il termine di “OSCILLOPSIA” si intende quella fastidiosa illusione di movimento dell’ambiente circostante ( in pratica si vede una immagine traballante) dovuta ad una alterazione del funzionamento del vestibolo: cio’ non consente il mantenimento della visione stabile durante i movimenti della testa o del corpo sia che siano volontari o no come nella deambulazione, nella corsa, in auto e così via):
a) sollevamento di carichi pesanti
b) sforzi
c) parto
d) attività sessuale
e) corsa
f) esposizione a suoni a bassa frequenza
g) esposizione ai suoni intensi
Minor e colleghi hanno riferito che il 23% dei pazienti ha riferito di un “secondo evento” – un forte rumore, sollevamento di un oggetto pesante, o l’aver avuto un trauma cranico, che ha attivato i primi sintomi di vertigini a causa di SCDS.
Watters e colleghi ha riferito che 48% dei pazienti che hanno subito la correzione chirurgica (implica che questi erano pazienti con sintomi gravi) ha avuto un “secondo evento” che ha scatenato le loro vertigini.
A differenza della vertigine posizionale benigna, che presenta una vertigine rotatoria nel piano orizzontale, i pazienti con SCDS spesso descriveranno una sensazione di oscillopsia o che gli occhi “che saltano su e giù” o vertigini “sul piano verticale”. L’orizzonte si sposterà su e giù durante l’episodio.
Tuttavia, c’è una grande variabilità di come i pazienti con SCDS si presentano al loro Otorinolaringoiatra o otologo.
Ancora una volta, alcuni pazienti non hanno disturbi vestibolari o dell’equilibrio, presentando solo con ipoacusia trasmissiva . Spesso, abbiamo visto pazienti che sono stati esaminati chirurgicamente per possibili Otosclerosi, solo per scoprire che l’audiogramma preoperatorio non includeva i riflessi acustici o stapediali. In altri casi, il riflesso era presente, ma l’orecchio è stato esplorato per escludere un’altra patologia dell’orecchio medio. Un stapedotomia o stapedectomia non riesce a correggere l’ipoacusia trasmissiva
Come il medico riesce a riconoscere la presenza di una deiscenza?
Deiscenza, essendo un difetto osseo, è quasi sempre diagnosticata usando una TAC ad alta risoluzione . Gli altri test, che non siano esami radiologici, possono fornire un indizio che la TAC è indicata.
Le prove che possono essere utili in un ambulatorio medico (di Valsalva è la migliore), sono le seguenti:
- Prova di Valsalva (la migliore, fatto in ambulatorio, vedi sotto)
- Prova di Tullio (eseguita in ambulatorio, non molto sensibile).
- Prova della fistola(meglio se eseguita in ambulatorio, ma si può fare in laboratorio). questa prova è spesso inutile.
- La Timpanometria può fornire un indizio. Simile alla prova della fistola, quasi inutile.
Gli esami di laboratorio che possono essere utili (i VEMP sono i più utili), sono i seguenti:
- Audiometria
- ECOG (non sempre necessario)
- ENG(non sempre necessario)
- TAC dell’osso temporale ad alta risoluzione (vedere sotto)
- Risonanza Magnetica (non sempre necessario)
- VEMP (potenziali vestibolari evocati miogenici)
Per quanto concerne i tests praticati in ambulatorio, il Valsalva è il migliore.
Prova (Test) di Valsalva:
In SCD, una pressione positiva od a una manovra di Valsalva produce una nistagmo che batte verso il basso(downbeating), con una fase rapida torsionale consistente con la stimolazione dell’orecchio colpito (in senso antiorario per l’orecchio destro,in senso orario per l’orecchio sinistro) . Vedere l’esempio qui di seguito. una pressione negativa od una manovra di Valsalva a glottide chiusa può produrre un nistagmo che batte verso l’alto(upbeating ) con la fase veloce del nistagmo in direzione opposta (in senso orario per orecchio destro, in senso antiorario per l’orecchio sinistro).
Praticamente, non riteniamo che questo test si possa fare senza utilizzare un ingrandimento – vale a dire un sistema di video-Frenzel con una buona messa a fuoco con cui si possa vedere il nistagmo torsionale. Un altro metodo è quello di utilizzare un microscopio clinico centrato sulla sclera. Quest’ultima tecnica è certamente meno utilizzata.
Per coloro che conoscono la BPPV, i rapporti tra il vettore verticale e la componente torsionale è invertita in modo che il nistagmo batte verso l’alto(upbeating)nell’orecchio “cattivo”, e verso il basso(downbeating), nell’orecchio “buono” . Generalmente, non tutti i nistagmi sono evocati da una sola manovra. Nelle persone con fistola del canale semicircolare laterale (che sono rare e di solito colpiscono le persone con colesteatoma o dopo un intervento chirurgico di fenestrazione), in questi casi si produce una nistagmo orizzontale (vedi esempio sotto). Nelle persone con fistola della finestra, in genere viene prodotto un nistagmo molto piccolo ,con la manovra di Valsalva, o da qualsiasi altra manovra.
nistagmo suscitata da Valsalva in persona con L Superiore deiscenza del canale (51 mega)
nistagmo suscitata da Valsalva in persona con R Superior Canal deiscenza – figura 2b (2 mega)
Materiale supplementare sul DVD sito : Movie di nistagmo suscitata da Valsalva in persona con finestratura
Esempio: Nel paziente raffigurato nelle figure 3 e 4, si produce un nistagmo torsionale molto potente della durata di 10 secondi(e molte crisi vertiginose).
Altre prove basate su gli esami clinici

La nostra attuale impressione è che la soglia di questi tests ,sia molto più bassa, rispetto al rendimento della manovra di Valsalva
Prova (Test) della Fistola, che richiede la registrazione di movimenti oculari molto fini ,mentre ogni condotto uditivo, viene pressurizzato, con un bulbo di gomma, è talvolta utile. Un test positivo è una buona ragione per giustificare un TAC dell’osso temporale. I tests della fistola sono poco utilizzati, perché sono difficili da fare e poco sensibili.
I tests della fistola spesso non sono disponibili Tuttavia, se un paziente si lamenta di vertigini durante la Timpanometria, questo è un indizio che il paziente ha test positivo alla pressione.
Un forte nistagmo (verticale e rotatorio ), può essere prodotto da una pressione esercitata nel condotto uditivo esterno. Tuttavia, non riteniamo che questo test sia molto sensibile.
La semplice osservazione degli occhi del paziente, con attrezzature adeguate (come VNG fig 3) può anche fornire la diagnosi, in quanto in alcuni casi, vi è un oscillazione sincrona con il polso (Rambold, 2001; Hain et al, 2008), vedere i video qui sotto e caso 2.Questo segno non è insolito, ma di solito richiede sia l’uso di un oftalmoscopio o un occhiale video Frenzel . Bisogna anche pensare di esso (: questa è di solito la parte più difficile) La principale possibilità di confusione è mioclono oculopalatale , che provoca una oscillazione simile, ma non a impulsi sincrono. spesso mostra una lieve riduzione della risposta sul lato della deiscenza. Anche un nistagmo downbeating può essere visto nel test posizionale, che assomiglia a quella BPPV del canale anteriore.

Figura 3a
|
|
|
Fig 3 b Nistagmo upbeating provocato dalla vibrazione sul mastoide di persona con SCD sul lato sinistro. Immagine per gentile concessione del Dr. Dario Yacovino. |

figura 4a: ipoacusia trasmissiva in un paziente con una SCD sinistra. L’ampiezza dei VEMP’s è molto più ampia sul lato sinistro, che è quello dove vi è un gap tra via aerea e via ossea. In base a questo tracciato ,l’audiologoha che il paziente aveva ragione

Figura 4b iperacusia trasmissiva in paziente con un SCD bilaterale L’AUDIOMETRISTA Può facilmente desumere che il paziente non possa sentire meglio di 0 dB e spesso non esamina il paziente in maniera accurata,in altre parole la soglia per via ossea può essere migliore di 0 dB:
Iter diagnostico strumentale basate sugli esami :
VEMPs (risposte myogenic evocati vestibolari)
|
|
|
Figura 5 sinistra: VEMP’s ottenuti nel paziente riportato nella figura 3, che ha mostrato una deiscenza del canale superiore, utilizzando un . Bio-Logic Navigator Pro Sul lato sinistro il potenziale è molto più grande rispetto al lato destro. Destra: Soglia VEMP nello stesso paziente , mostra una soglia inferiore sul lato sinistro. |
I VEMP’s sono molto utili nelle sindromi da deiscenza perché quantificano la sensibilità sonora. Questi suoni evocati potenziali evocati vestibulocollici che sono stati descritti come utili nella diagnosi del fenomeno di Tullio (suono che provoca vertigine) da deiscenza del canale superiore (Brantberg et al, 1999; Watson et al, 2000). Il lato con il VEMP più grande (figura 5 sinistra) o la soglia inferiore (figura 5 a destra) è il lato anormale.
L’Audiometria che è generalmente eseguita nelle prove preliminari, allerta l’ audiologo che conosce la SCD , che può fare la diagnosi sul posto. In pazienti con SCD (vedi fig. 4 a/b), l’audiometria può mostrare una via ossea migliore della via aerea (iperacusia trasmissiva). La sordità si crede sia dovuta alla terza finestra mobile delle Deicenza del canale semicircolare superiore, con conseguente innalzamento delle soglie di conduzione per via aerea e una riduzione delle soglie per conduzione ossea .Una chiave è la presenza di udito normale simmetrico, che consente di eliminare un processo di retrocochlear come causa di vertigini. Se vi è una simultanea ipoacusia neurosensoriale nel SCD, l’audiogramma potrebbe simulare il modello di ipoacusia trasmissiva del otosclerosi (Mikulec et al, 2004). Tuttavia, siccome i VEMP’s sono presenti nella SCD, ma assente nelle ipoacusie trasmissive, è facile distinguere queste due patologie.
Esame Audio-Impedenzometrico
L’effetto “terza finestra” può manifestarsi con una differenza di soglia audiometrica tra via aerea e via ossea (air-bone gap) in assenza di reperti patologici a carico dell’orecchio medio. Ne discende la necessità di una particolare riconsiderazione dell’esame audiometrico tonale liminare, che dovrà sempre contemplare la valutazione della soglia per via ossea, anche se i valori di soglia per via aerea (soprattutto per le frequenze medio-gravi) dovessero essere compresi nel range di normalità (tra lo o ed i 10 dB HL): è pertanto opportuno poter disporre di un audiometro clinico e non da sceening , in grado di erogare anche una minima quantità di pressione acustica attraverso il vibratore osseo (fino ad almeno —10 dB).
A determinare il deficit di conduzione “intralabirintico”, che, come accennato, può essere associato a normoacusia, possono concorrere essenzialmente due fattori:
a. la terza finestra riduce l’impedenza della scala vestibolare del comporto cocleare determinando la riduzione di soglia di conduzione per via ossea;
b. la terza finestra produce una dissipazione di energia acustica che fa innalzare la soglia di conduzione per via aerea.
Entrambi i fattori possono essere variamente combinati e determinare una pronunciata lateralizzazione verso il lato leso del suono condotto per via ossea.
Il timpanogramma risulta normale, come pure lo studio del riflesso stapediale che può differenziare, in presenza di analogie audiometriche, la DSCC dall’otosclerosi stapedio-ovalare. L’impossibilità di rilevare il riflesso a livelli di soglia troppo elevati per via aerea può giustificare il riscontro di casi descritti, di DCSS sottoposti senza successo ad intervento di stapedoplastica per una presunta otosclerosi.
Il paziente affetto da DCSS , ancor più in presenza di un quadro monolaterale se è presente una riduzione della soglia di conduzione per via ossea, non solo tende o lateralizzare il suono versa il foto affetto, ma, soprattutto se viene utilizzato uno stimolo od elevato intensità, riferisce di lateralizzare il suono anche se il trasduttore per via ossea viene posizionato a lunga distanza dalla rocca petroso come, ad esempio, sul malleolo.
Inoltre, La Timpanometria può indurre vertigini, che possono condurre alla diagnosi.
L’esame con Elettronistagmonografia (ENG) spesso mostra risposte meno ampie sul lato della deiscenza. Anche un nistagmo che batte verso il basso (downbeating ) può essere visto come nistagmo posizionale, che assomiglia alla vertigine posizionale benigna BPPV del canale semicircolare anteriore Test calorico può essere importante per escludere una ipofunzione vestibolare unilaterale, causata da una Meniere o neuronite vestibolare /labirintite
La maggior parte delle volte, però, la elettronistagmografia (ENG)non è diagnostica. La Video-Oculografia può essere utili nella registrazione dei movimenti dell’occhio verticale e torsionale specifici per SCDS.
Un “ECOG”, o elettrococleografia può essere anche di aiuto, anche se solo in rari casi. Il ruolo principale della ECOG è quello di diagnosticare la malattia di Meniere, che è una comune fonte alternativa di sensibilità alla pressione. La ECOG è tecnicamente impegnativa e può essere difficile trovare un laboratorio in cui questo esame sia ben effettuato. Non bisognerebbe fare questo test a tutti se il VEMP è anomalo – si dovrebbe fare subito una TAC.
APPROFONDIMENTO:
Vemps (Risposte Vestibolari Evocate Miogeniche)
VEMP Cervicali o Oculari
Ci sono due tipi di VEMP :VEMPs cervicale od oculari.I cVEMPs sono diventati un test standard nel workup di un paziente con sospetta SCDS. VEMP sta per potenziale evocati vestibolari miogeni di test e esamina una riflesso ,che inizia come suono presentato all’orecchio e finisce come risposta inibitoria omolaterale (stesso lato) del muscolo del collo chiamato sternocleidomastoideo. Il percorso è un suono che attraversa; la membrana timpanica -ossicini-sacculo- nervo vestibolare inferiore – tratto vestibulospinale dei muscoli sternocleidomastoidei.
I pazienti con SCDS spesso avranno risposte cVEMP a bassa soglia (soglie di tono inferiori a 70 dB – a 250 o 500 Hz). I clic-che evocano risposte cVEMP sono leggermente più alte – 75-80 DB o meno in pazienti con SSCD.
Tuttavia, esistono alcuni pazienti con soglie normale con i cVEMPs e quindi se il quadro clinico è ancora sospetto deve essere effettuato l’imaging. In questi casi, i VEMPs oculari (oVEMPs) sono un nuovo modo per testare il vestibolo, o le vie vestibolari e può essere una misura più specifica per evidenziare un cambiamento nella funzione del canale semicircolare superiore quando un è presente una Deicenza. Gli oVEMPs possono essere un modo migliore per determinare se il Deicenza è anatomica (dove le scansioni TAC mostrano una SCDS, ma che il Deicenza non influisce sulla funzione dell’orecchio interno) o fisiologica (quando la SCDS sta colpendo la funzione dell’orecchio interno e può essere la causa dei sintomi del paziente) quando il cVEMPs non mostrano un cambiamento nella soglie o ampiezza in un orecchio che è sintomatico per SCDS e le scansioni CT mostrano una Deicenza,gli oVEMPs possono essere utile nei pazienti che hanno una SCDS bilaterale e sintomi bilaterali ,per determinare l’orecchio che è stato più colpito dalla Deicenza.

Potenziali evocati cervicali vestibolari miogeno (c-VEMP) test in ambulatorio.
L’esame VEMP prevede l’introduzione di suono a un orecchio, mentre si monitorizza l’attività del muscolo sternocleidomastoideo (SCM), il più grande muscolo del collo.
Il test è indolore, non invasivo ed è relativamente facile da eseguire per la maggior parte dei pazienti ,nelle mani di un audiologo esperto. La soglia, o l’intensità del suono, necessaria per generare una risposta muscolare, è registrata a diverse frequenze nella fascia media bassa.
I pazienti con SCDS avranno una soglia più bassa al suono, misurata da una risposta del SCM. Inoltre l’ampiezza della risposta cVEMP in un orecchio con SCDS sarà molto più grande rispetto au un orecchio normale (a meno che entrambe le orecchie abbiano una SCDS). Un paziente con malattia di Meniere o Otosclerosi può, invece, avere una soglia aumentata o risposte assenti . Con un audiologo esperto addestrato per effettuare le risposte con i potenziali evocati, il test cVEMP è affidabile e fornisce una buona misura della sensibilità vestibolare, riguardo al funzionamento del sacculo – e del nervo vestibolare inferiore.
Fondamentale è stato il contributo fornito dalla Scuola di Sidney che, sulla base di un numero limitato di casi clinici affetti da fenomeno di Tullio (in alcuni dei quali era probabilmente presente una DCSS), aveva già individuato nei potenziali evocati vestibolari miogenici (VEMPs) una tecnica strumentale in grado di rilevare la riduzione d’impedenza dell’orecchio interno. Quest’ultimo elemento avrebbe successivamente rappresentato uno dei principali presupposti fisiopatologici in grado di spiegare alcuni dei sintomi di esordio della DCSS (fenomeno di Tullio, oscillopsia barogenetica, acufene pulsante, ecc.). Di fatto, oggi, è ampiamente accettato che il metodo strumentale più sensibile per confermare il sospetto diagnostico di una DCSS è rappresentato proprio dall’analisi della soglia di detezione dei VEMPs.
In caso di DCSS l’alterazione peculiare è rappresentata dalla riduzione della soglia di detezione del Complesso Primario (Ni-Pi) che, nel soggetto normale, viene evocato da uno stimolo acustico di intensità particolarmente elevata e, comunque, raramente inferiore ai 110dB SPL indipendentemente dal tipo di stimolo utilizzato (click o tone— burst); nei casi di abnorme riduzione di impedenza del labirinto, l’energia necessaria per ottenere la risposta è molto minore. Non è ancora stato sufficientemente studiato il meccanismo legato alla specificità ditale alterazione, registrabile peraltro anche dopo stimolazione per via ossea; è comunque molto verosimile che anche in altre condizioni patologiche in parte assimilabili alla DCSS, come le fistole perilinfatiche, almeno in determinate circostanze sia possibile ottenere una risposta analoga.
È comunque ovvio, anche in virtù della relativamente frequente bilateralità, che un’attendibile analisi dei VEMPs non può prescindere da un confronto con i dati di normativa del proprio laboratorio elettrofisiologico. In linea di massima, è opportuno considerare che una soglia del complesso primario a valori di 70 dB NHL o di 90 dB SPL debba essere considerata francamente patologica, anche se registrabile bilateralmente In caso di monolateralità del quadro, per contro, è da considerarsi patologica una differenza di soglia interaurale maggiore od uguale a 10 dB.
Da un punto di visto strettamente metodologico, sono stati utilizzati sia il click sia il tone-burst. ma è fondamentale considerare che gli studi al riguardo sono ancora particolarmente limitati. Sembro comunque che l’impiega di un tone-burst centrato sulla frequenza di 500 Hz sia particolarmente indicato per effettuare l’analisi dela soglia di detezione. Un contributo di Halmagyi permise di individuare, in alcuni casi di DCSS, una risposta miogenica sempre indotta da stimolo acustico, verosimilmente generata dai muscoli extra -oculari (tale risposto stata chiamata dallo stesso Autore “Click-evoked VOR”. Gli studi di Halmagyi sono stati recentemente confermati dal gruppo di Calebatch: in caso di DCSS, la soglia di detezione dei potenziali vestibolari perioculari (o-VEMP’s ) appare nettamente ridotto e l’ampiezza dei potenziali 5-20 volte più gronde E evidente come lo studia di questo nuovo tipo di risposta passa rappresentare una valida alternativa ai VEMPs in coso di alterazione della Via efferente del riflesso vestibolo-collico.
Sempre in caso di monolateralità, infine, bisogna ricordare alterazioni morfologiche del tracciato rappresentate da un complesso primario di ben maggiore ampiezza dal lato affetto rispetto al lato sano.
Un deficit uditivo trasmissionale vero preclude la registrazione dei VEMPs; l’associazione quindi tra rilevabilità dei VEMPs e gap trasmissionale è ampiamente indicativa della presenza dell’effetto da “terza finestr&’ che produce un “deficit di conduzione intralabirintico’ Ne consegue l’indiscutibile necessità di sottoporre tutti i pazienti che presentino deficit uditivi atipici (anche sospette otosclerosi) a studio VEMPs con analisi di soglia.
Il carattere elettivo dell’analisi dei VEMPs nel sospetto diagnostico di DCSS è sottolineato anche dal fatto che le indagini strumentali convenzionali (test calorico e test rotatorio) non forniscono dati significativi.
Il rilievo di un’alterazione funzionale selettiva del (CSS) del riflesso vestibolo-oculmotore potrebbe certamente fare insorgere il sospetto di un DCSS, mo sarebbe necessario fare ricorso o/le tecniche di analisi non convenzionale del VOR (scleral search coil), effettuando un’analisi del guadagno in funzione di uno stimolo impulsivo selettivo particolarmente intenso (movimento di rotazione passivo) esercitato sul piano di stimolazione del’CSS.

Figura 5 a sinistra: i VEMP’s ottenuti in un paziente mostra nella figura 6, che il paziente aveva una deiscenza del canale semicircolare superiore, utilizzando un navigatore Bio-Logic Pro Il potenziali VEMP’s sul lato sinistro sono molto più ampi rispetto ai potenziali dell’orecchio destro.
A destra: Soglia VEMP nella stessa persona, mostrano una soglia più bassa sul lato sinistro.
I VEMP’s sono molto utili nelle sindromi da deiscenza in quanto essi quantificano la sensibilità al suono. Questi suoni producono dei potenziali evocati vestibulocollici, che sono utili per la diagnosi del fenomeno di Tullio (vertigine prodotto dal suono) da deiscenza del canale semicircolare superiore (Brantberg et al, 1999; Watson et al, 2000). Il lato con il VEMP’s più grande (figura 5 a sinistra) o con soglia più bassa (figura 5 a destra) è il lato patologico.

Figura 6 – la scansione CT coronale del temporale illustra con chiarezza l’osso mancante nella parte superiore della canale osseo semicircolare anteriore (superiore).
STUDIO TC DELLE ROCCHE PETROSE AD ALTA DEFINIZIONE
La conferma e la definizione del quadro deriva da un esame TC delle rocche petrose e delle mastoidi (senza mezzo di contrasto), completato con l’utilizzo di ricostruzioni multiplanari (MPR) dalle quali si possono ottenere immagini su qualsiasi altro piano desiderato (oltre a quello assiale e coronale). Il CSS si trova su di un piano formante approssimativamente 45° sia con il sagittale che con quello coronale, e 90° con quello assiale. Utilizzando macchine “multi-detector” con sottile collimazione, le ricostruzioni multiplanari (MPR) raggiungono la stessa risoluzione delle scansioni dirette. Secondo l’analisi di Curtin due sono i piani raccomandati per la diagnosi di deiscenza del CSS: il piano di Stenver, perpendicolare al canale e quello di Pöschl, parallelo al CSS. In modo particolare, il secondo di questi (che seziona l’osso petroso perpendicolarmente al suo asse) fornisce una perfetta sezione lungo l’asse del modiolo cocleare e mostra l’acquedotto vestibolare in sezione longitudinale, ed il CSS come un anello che corrisponde alla sua intera circonferenza esterna. L’acquisizione di immagini ricostruite lungo questi due piani perpendicolari tra loro fornisce un’ottima visualizzazione dell’eminenza arcuata del CSS.
Le ricostruzioni contigue di 0.5 mm (collimazione) permettono di apprezzare anche spessori ossei inferiori o uguali a 0.1 mm (eventuali falsi positivi in caso di collimazioni maggiori) e sono tali da annullare l’effetto di volume parziale. Un esame TC ad alta risoluzione (HRCT) effettuato secondo le direttive specialistiche più recenti risulta quindi un metodo di indagine altamente specifico e sensibile.
Lo studio radiologico può inoltre evidenziare altre differenti condizioni patologiche in grado di giustificare un deficit uditivo trasmissivo intralabirintico e/o un’alterazione di soglia dei VEMPs. Ad esempio una deiscenza del canale semicircolare posteriore una deiscenza del giro basale della coclea od un’abnorme dilatazione dell’acquedotto del vestibolo o la presenza di alterazioni responsabili del fenomeno di Tullio o di Hennebert (colesteatoma complicato, otosifilide, fistola perilinfatica iatrogena).
RISULTATI RADIOLOGICI IN SCDS
Come sopra riportato, le scansioni TAC convenzionali dell’ osso temporale non possono identificare le piccole deiscenze del canale superiore. Anche se un recente studio l’Università di Pittsburgh un recente studio ha dimostrato che un neuro radiologo esperto potrebbe identificare SCD affidabile con lo standard 0,5 al collimatore coronale con tagli dell’osso temporale (e questi sono stati confrontati con le immagini riformattate in piani paralleli (Poschel) e ortogonali (Stenver), sono stati segnalate esplorazioni chirurgiche negative e quindi crediamo che immagini riformattate per esaminare i canali superiore dovrebbero essere modellate con cura soprattutto se viene presa in considerazione l’approcio chirurgico.

Osso temporale CT # 7:
Questo fini tagli TAC dell’osso temporale,con tagli di 0,2 mm paralleli al piano del canale semicircolare superiore (anteriore), rivela un Deicenza sul lato destro del canale superiore,di circa 4 mm di lunghezza. Viene inoltre visualizzato un rivestimento sottile, ma intatto dell’osso sopra il canale membranoso sul lato sinistro del canale superiore.
Il paziente aveva presentato una perdita uditiva trasmissiva in seguito ad una procedura di stapedotomia fallita sul lato destro: nella scansione si vede la protesi . Riflessi stapediali o acustici erano presenti prima della chirurgia della staffa. In questo paziente si può osservare, come la chirurgia da sola, non è utile per la perdita dell’udito.

Osso temporale CT # 8: Questo fini tagli TAC dell’osso temporale,con tagli di 0,2 mm (proiezione di Stenvers ), ortogonale al piano del canale semicircolare superiore, rivela un Deicenza dell’osso sovrastante l’eminenza arcuata. Questo paziente è stato visto da un esperto esterno per possibili otosclerosi e si è presentato con ipoacusia bilaterale ma senza vertigini. L’audiogramma ha rivelato una ipoacusia bilaterale ,con riflessi stapediali bilaterali.
Una scansione TC delle ossa temporali dovrebbero essere eseguito generalmente nelle persone con sensibilità al suono o pressione. La tac Del’ osso temporali è presumibilmente molto precisi per l’identificazione delle fistole del canale (Fusibile et al, 1996), non ci sono altro buone tecniche per identificare le fistole dei canali, è difficile essere sicuri che si riesca a diagnosticarle tutte. La fistola da SCD è un tipo di fistola canalare moderatamente comune, lo scopo principale di questa procedura è quello di verificare la presenza di SCD. La TAC dell’osso temporale dovrebbe essere fatto con risoluzione intorno a 0.6 millimetri o meglio se ancora con maggiore risoluzione. Talvolta può essere impossibile ottenere una scansione TAC con una risoluzione <0,6 mm. Questa risoluzione va generalmente bene, ma non si può accettare una risoluzione più alta (cioè la risoluzione di 1 millimetro non è sufficiente). Le TAC convenzionali sono spesso di nessuna utilità nel diagnosticare la scd e la loro risoluzione è di 8-10 mm,che è grande quanto l’intero orecchio Vi è anche un scambio tra le radiazioni e la risoluzione. Si potrebbe sostenere che piccole lesioni possono essere identificati con tagli di 0,1 millimetri tagli , che non sono i valori di carico delle radiazioni. Questo problema attualmente è poco chiaro.
Le scansioni coronari dirette sono i migliori protocolli per SCD -, le immagini non sono necessariamente buone. . Dal (2006) tutti gli ospedali universitari dovrebbero essere in grado di fare una TAC coronale diretta. È molto importante insistere su questo – i tecnici di radiologia dovrebbero sapere ,capire che fare la riformattazione, non importa. Non importa! Di solito viene fatto un solo o scatto, quindi assicurarsi che sia fatto bene la prima volta.
A nostro parere, nella restrizione dovrebbe essere scritto:
TAC dell’osso temporale, con alta risoluzione (0,6 mm o meno). Si prega di fare una coronale diretta, utilizzando un finestra dedicata all’osso temporale (larghezza e 1600 HU centro a 400 HU).
I tagli assiali non sono necessari per diagnosticare SCD. Tuttavia spesso i radiologi la fanno comunque. Si ha il sospetto che i radiologi utilizzano questa tecnica perché hanno molto più familiarità con i tagli assiali ed anche perché spesso i radiologi fanno uso della ricostruzione 3D. . Si potrebbe anche sostenere che senza i tagli assiali, le sindromi molto rare di PCD potrebbero non essere diagnosticate. D’altro canto, si potrebbe anche sostenere che i tagli assiali non sono generalmente necessari ed aggiungono un costo finanziario e biologico( radiazioni) al paziente. I radiologi talvolta prendono di propria iniziativa o, perché hanno un certo interesse per la situazione, di aggiungere protocolli TAC che non sono stati richiesti dal medico curante. Per la TAC dell’osso temporale – radiografie delle ossa più dense nel corpo – questa ci sembra una cattiva idea. Si è preoccupati del costo delle radiazioni, in quanto si ritiene che sarebbe meglio per tutti gli interessati fare solo la minima procedura necessaria per confermare o escludere SCD..
Siamo anche molto poco entusiasti in generale sulle decisione dei radiologi , che da soli decidono , di aggiungere procedure costose e intrinsecamente dannose per il paziente. I radiologi di solito non hanno abbastanza conoscenza sul paziente per prendere decisioni indipendenti in materia di accertamenti medici. Non esaminano il paziente, nè conoscono i dati relativi alla storia clinica del paziente. Essi semplicemente non sono i medico del paziente. Noi non permetteremmo a un riparatore auto incaricato di fissare un faro, di sostituire la marmitta troppo, senza l’autorizzazione del proprietario dell’auto. Allo stesso modo, pensiamo che i radiologi non dovrebbero essere autorizzati ad aggiungere procedure senza chiarimenti al medico supervisione del paziente
Una risonanza magnetica è anche una buona idea per escludere quei soggetti che hanno della patologia che potrebbe confondere quale una colesteatoma od un tumore. La risonanza magnetica non è una prova per evidenziare una deiscenza perché non evidenzia l’osso e la risoluzione non è così buona come TAC. Tuttavia, la RM è il modo migliore per dimostrare eventuali altri problemi che possono confondere come i tumori del nervo acustico, i colesteatomi o la sclerosi a placche.
I potenziali vestibolari evocati miogeni hanno rivelato una soglia bilateralmente ridotta La TAC del suo osso temporale ha rivelato una deiscenza bilaterali dei canali semicircolari superiori. Il paziente è stato gestito con osservazione e dotato di apparecchi acustici. In questo caso non è stato proposta una correzione chirurgica della SCD
Tuttavia la diagnosi radiologica di un difetto osseo a livello del css è una condizione necessaria ma non sufficiente per etichettare un paziente come affetto dalla sindrome descritta da Minor. È necessario, infatti, che il dato radiologico si inserisca in un contesto clinico comprensivo di sintomi, segni e dati strumentali dotati di maggiore specificità e sensibilità (in modo particolare i VEMPs).
Il contributo della TC non si esaurisce nella fase diagnostica della deiscenza del CSS, bensì può essere di ausilio nel valutare il risultato di un’eventuale correzione chirurgica del difetto, specie in caso di “resurfacing” del canale osseo.
In base a quanto finora emerso dalla letteratura, il sospetto diagnostico di DCSS, in cui è indicato un iter diagnostico completo (AUDIO—VEMPS—TC), è giustificato nelle seguenti condizioni clinico-semeiologiche:
– anamnesi positiva per vertigine ‘barogenica’
– instabilità posturale di lunga durata
– labintolitiasi atipica ricorrente
– acufene pulsante
– alterazioni di soglia audiometrica per via aerea e/o per via ossea, con obiettività timpanica normale presenza dei
– riflessi stapediali
– insuccesso Funzionale ‘inspiegabile’ dopo intervento di stapedoplastica
– pattern nistagmi o indotto da vibrazione mastoidea (VIN) atipico (rotatorio e/o verticale)
Prove emergenti:
Click che evocano il VOR
Questa prova è stata descritta molto recentemente da Halmagyi e altri (2003). Viene utilizzato un computer ,per registrare le risposte elettro-oculografiche click a bassa frequenza – intensità che vanno da 80 a 110 dB. 128 stimoli vengono inviati ad una frequenza di 5 / s , con una intensità da 60 a 110 dB, con incrementi di 10 in10 dB. I Soggetti normali non hanno una risposta con un’ampiezza molto bassa, inferiore a <0,25 ° ad un’intensità di110 dB . La latenza è stato di 8 msec. Questa tecnica non è generalmente disponibile in tutti i centri, ma sembra promettente.
Come trattare le sindromi da deiscenza?
In sostanza, uno può non fare nulla per evitare gli eventi che fanno girare la testa, oppure è possibile effettuare un intervento.
Approccio conservatore: la deiscenza non è in grado di guarire da sola, per tanto la scelta reale è quella di cambiare il tipo di vita o farsi sottoporre ad un intervento chirurgico.
I pazienti con deiscenza debbono evitare:
- Sollevamenti
- Fare Flessioni
- Manovre Di Compensazione
- Soffiare il naso con vigore
- Cambi di pressione dovuti a viaggi aerei
- Ascensori ad alta velocità
- Immersioni
- Rumori Intensi (come il proprio canto o strumenti musicali)
Queste Sono Alcune Precauzioni Con Cui Si Potrebbero Attenuare I Sintomi:
1. Evitare di avere il naso chiuso – per esempio, se si utilizza uno strumento musicale, meglio trovare un altro hobby per evitare di avere vertigini.
2. Variazioni di pressione tra il proprio orecchio ed il resto del corpo questo non è facile, poiché quasi ogni tipo di esercizio fisico ha la potenzialità di produrre fluttuazioni di pressione. Non è che vi sia un pericolo con queste attività – chiaramente possono determinare vertigini. Il sollevamento di paesi,effettuare attività che richiedono forza,un’intensa ‘attività sessuale. Tutte queste cose insieme potrebbero causare problemi.
3. Evitare variazione di pressione tra il vostro orecchio medio e l’orecchio esterno – in altre parole, evitare le situazioni in cui l’orecchio si apra e si chiuda. Anche in questo caso, non vi è alcun reale pericolo (diverso da quello di caduta o di guida fuori strada), ma si potrebbe ottenere diversi episodi di vertigine.
4. I nostri pazienti hanno riscontrato che nei voli neri i tappi auricolari sono spesso utili. I tappi auricolari”ear plane”sono stati progettati per ridurre le variazioni di pressione e possono essere utili. Se non è possibile utilizzare i tappi auricolari e utile utilizzare un decongestionante almeno mezz’oradello sbarco.
5. Un tubo di ventilazione può aiutare. Questo effetto positivo è dovuto alla riduzione del movimento della membrana timpanica, della catena timpano-ossiculare e della platina della staffa, e pertanto una riduzione della pressione sull’orecchio medio.
6. Le cure mediche spesso sono inutili, ma in alcuni casi i farmaci della famiglia delle benzodiazepine aiutano.
7. Esempio: Un uomo sano ha sviluppato unaposizionale. In sede d’esame è visto che aveva un nistagmo posizionale, che batte va in basso(downbeating) così come aveva un nistagmo sincrono con il polso(vedi video sopra). Il VEMP era anormale e successivamente è stata eseguita una tac dell’osso temporale che documentava chiaramente una deiscenza del canale semicircolare superiore. Poichè i suoi sintomi erano lievi, ha deciso di non fare niente.
Il trattamento chirurgico della deiscenza del canale semicircolare superiore:
- L’occlusione del canale (tecnica migliore)”Canal plugging”
- chiusura della deiscenza (al II° posto)”Capping (second best)”
- La chiusura della deiscenza (coperture) “Roofing (Resurfacing)” sembra essere la procedura peggiore e più rischiosa
- Tamponamento (occlusione ) della finestra rotonda (nuovo)

Figura 9a
Imagine Intraoperativa di deiscenza del canale semicirculare superiore riparata con una fascia di medio spessore (0.020 inch) ed un foglio di Silastic posto al di sopra della deiscenza

Figura 9b
La correzione chirurgica della sindrome di Deicenza di canale superiore (SCDS) è riservata ai pazienti con gravi sintomi invalidanti. Le opzioni terapeutiche per i pazienti con SCDS sono ancora in espansione, con nuovi metodi innovativi in fase di sviluppo
Gli approci chirurgici includono un approccio con craniotomia della fossa cranica media eseguito da un chirurgo neurotologo (e talvolta con un neurochirurgo) o un approccio transmastoideo.
CRANIOTOMIA ATTRAVERSO LA FOSSA CRANICA MEDIA – questo è un approccio chirurgico attraverso il cranio, sopra l’orecchio. Un foro, di circa 2 pollici quadrati, viene praticato nel cranio, la dura (rivestimento) del cervello viene delicatamente al di fuori del basicranio, la DSC viene identificata chiuso o ricostruito. La ricostruzione è associata ad una riparazione più stabile ma potenzialmente con un rischio più elevato di una perdita uditiva da lieve a moderata. Sebbene il non sia ancora stato dimostrato che il tamponamento sia essere associato ad una perdita uditiva, c’è una maggiore incidenza di recidive.
L’altro vantaggio di una craniotomia della fossa cranica media centrale è l’esposizione che è ottenuto durante l’intervento chirurgico. Spesso, l’osso del basicranio che circonda la SCD è anche molto sottile, o addirittura deiscente (come il formaggio-svizzero) – e richiede una riparazione, utilizzando un sottile staro di ossa ,che viene raccolto dallo stesso lembo di osso ,che si produce durante la craniotomia iniziale. Questo assicura che il basicranio intero sia riparato, non solo la SCD . Perché è importante? I fori nella basicranio possono causare altri problemi, che una piccola parte del cervello (con il rivestimento chiamato dura) si spinga attraverso l’osso e riempia l’orecchio medio o mastoidee. Questo fenomeno viene ùè chiamato un meningoencefalocele.
RIPARAZIONE TRANSMASTOIDEA (procedimento # 4) – questo è un approccio che si attua dietro l’orecchio, attraverso la mastoide e viene esposto il canale superiore che viene riparato. Il difetto SCD effettivamente non è mai visualizzato direttamente e nuovi fori sono fatti nel canale per occluderlo . C’è un potenziale maggior rischio di perdita ‘uditiva , utilizzando questo approccio chirurgico, rispetto ad un approccio di craniotomia della fossa cranica media per riparare la SCD un piccolo studio presso il Massachusetts Eye ed Ear Infirmary più vecchio su due pazienti,ed un recente studio con tre pazienti ha dimostrato che questo è un approccio sicuro che conserva la funzionalità uditiva e migliora le vertigini.
Idealmente, l’approccio transmastoideo può essere utile per un paziente che non ha SCD è lenta e un basicranio o tegmen che non ha associati fori o erniazioni del cervello nell’orecchio. In alcuni casi, la SCD può essere situato lungo il lato del canale (procedimento # 4) e non sulla sommità , come si vede nella maggior parte dei casi classici di SCDS. Se il difetto è localizzato situato sul un lato del canale lontano dall’approcio chirurgico (posteriore-medio), la DSC può essere più difficile da visualizzare utilizzando l’ approccio della craniotomia.
L’approccio transmastoideo è un sicuro e piccoli studi hanno dimostrato che questa è una ragionevole alternativa tecnica chirurgica per la SCDS, a condizione che il basicranio / tegmen non sia è troppo basso e che non vi è alcuna evidenza prova di grandi difetti / fori nel basicranio o erniazioni del cervello nell’orecchio
CORREZIONE CHIRURGICA DELLA DEICENZA DEL CANALE SEMICIRCOLARE SUPERIORE
Sono stati utilizzati due approcci chirurgici – ricostruzione del canale superiore e collegamento del canale superiore. Anche se teoricamente meno traumatica per il labirinto membranoso, le tecniche di ricostruzione hanno portato a sintomi ricorrenti secondari per lo spostamento o il riassorbimento della ricostruzione ossea e della fascia . IL collegamento con osso ,cera, pasta di osso o fascia è stata la tecnica più comunemente usata per creare un sigillo stabile della deiscenza del canale semicirculare superiore
CRANIOTOMIA ATTRAVERSO LA FOSSA CRANICA MEDIA
La craniotomia attraverso la fossa cranica media è una procedura chirurgica sicura ed è anche l’approccio più comunemente utilizzato per riparare l’SCD. In molti casi, il basicranio o tegmen, è basso e avrà più fori o difetti che in alcuni casi consentono al cervello per erniarsi nella mastoidee / orecchio medio. L’approccio tramite craniotomia è ideale per:1) vedere direttamente la SCD e 2) riparare i difetti del tegmen utilizzando direttamente l’osso e la fascia.
Se la base del cranio o il tegmen sono molto bassi può essere difficile raggiungere in modo sicuro il canale superiore con un approccio transmastoideo per creare due labirintectomie (cosi che la SCD non è riparata direttamente) e quindi collegare questi due fori per riparare indirettamente il difetto.
APPROCCIO TRANSMASTOIDEO (case # 4)
Idealmente, l’approccio transmastoideo può essere utile per un paziente che un basicranio di o tegmen non basso e non altri fori associati o erniazioni del cervello nell’orecchio. In alcuni casi, la DSC può essere situato lungo il lato del canale (procedimento # 4) e non sull’apice, come si vede nella maggior parte dei casi classici di SCDS. Se il difetto è situato sul lato del canale lontano dall’approcio chirurgo (posteriore-fossa cranica media ), la DSC può essere più difficile da visualizzare utilizzando l’approccio della craniotomia.
L’approccio transmastoideo è un sicuro e piccoli studi hanno dimostrato che questa è una ragionevole alternativa tecnica chirurgica per SCDS, a condizione che il basicranio / tegmen non siano troppo bassi e che non siano evidenziabili grandi difetti / fori nella base del cranio od erniazioni del cervello nell’orecchio.
caso clinico: una donna di 29 anni in salute a cui precedentemente era stata diagnosticata una la malattia di Meniere sinistro
Questa paziente lamentato disturbi dell’equilibrio cronici e vertigini episodiche , che si aggravano con gli sforzi ed i forti rumori. I suoi occhi andavano “su e giù”, cosicchè l’orizzonte si muoveva sul piano verticale. Lei ricordava, un episodio estremamente violento di vertigini, sul piano verticale, durante la nascita del bambino. Lei ha avuto perdita uditiva ,autofonia e sensibilità ai rumori forti e la pressione sull’orecchio sinistro.
L’audiogramma praticato prima dell’intervento chirurgico mostrava una progressiva grave ipoacusia neurosensoriale sull’orecchio sinistro con un lieve a moderata componente trasmissiva alle basse frequenze e presenza di riflessi stapediali o acustici.
Ha avuto una storia di sordità congenita dell’orecchio destro.
Il potenziale Vestibolare evocati miogeno (VEMP) ha rivelato una soglia sensibilmente diminuite nell’orecchio sinistro (50 a 60 DB mediante test di ton-burst), confrontato con il destro (80-90 dB).

SOPRA: le scansioni TAC (A, C) di destra osso temporale e sinistra (B, D) dei canali semicirculari superiori. Queste scansioni TAC ad alta risoluzione erano riformattati secondo i piani di Stenver (A, B) e Poschel (C, D). Si vede un rivestimento osseo molto sottile, ma intatto che copre il canale semicirculare superiore destro (A, C) rispetto al canale semicirculare superiore sinistro deiscente (B, D).
Questa paziente è stato seguito conservativamente per diversi mesi con farmaci vestibo-sopressivi, ma i suoi sintomi peggioravano. Una grande preoccupazione era che era sorda all’orecchio destro fin dalla nascita, e così si era fortemente riluttanti a praticare una riparazione della SCD sul lato sinistro. Tuttavia lei non era più in grado di seguir i suoi giovani figli e non era in grado di svolgere una vita normale, e così dopo un’attenta consulenza, scelse de essere sottosta ad una correzione chirurgica, della SCD sinistra, attraverso un approccio craniotomico della fossa media .
Intraoperatorio è stato rilevato un CSD ,ampiamente deiscente di 4-5 mm. ,che è stato collegato con la cera di osso. Perché il tegmen circostante (basicranio) è spesso molto sottile, o anche deicente , è stato utilizzato un innesto osseo per ricostruire il pavimento intorno e la parte superiore del canale già riparato.
La paziente ha avuto una ospedalizzazione di 2 giorni e quindi congedata a casa in buone condizioni.
Entro un mese circa dal suo intervento, ha notato una risoluzione completa delle vertigini con miglioramento nella sua sordità. È ritornata ad effettuare rock climbing, ciclismo e ad avere cura dei suoi figli.

Audiogramma sinistro: il paziente presentava una sordità congenita all’orecchio destro. Sulla sinistra, sul lato della SCD aveva un’ipoacusia mista.
Audiogramma, destro: L’esame dell’udito, dopo l’intervento di chiusura della SCD, mostrava la chiusura del gap trasmissivo via-ossea,via-aerea-.
SOTTO: ricostruzione 3D,TAC laterale del cranio , mostra le dimensioni approssimative e la forma della craniotomia della fossa media necessaria per esporre e riparare una SCD sinistra.

Riepilogo delle foto intraoperatorie:
Foto 10:è stata eseguita metà della craniotomia della fossa, centrato sopra il meato uditivo esterno, circa 4 x 5 cm. Il tegmen rappresenta il pavimento della fossa media , che viene esposta utilizzando una dissezione extra durale per rivelare la deiscenza del canale semicircolare superiore sinistro. La dura e il lobo temporale del cervello sono retratto superiormente . Un patè di osso per il successivo trapianto viene raccolto dal lembo di tessuto osseo.

Foto 11: la cera d’osso viene utilizzata per chiudere la deicenza del canale superiore

Foto 12: patè di osso, raccolto mentre viene effettuata la craniotomia della fossa media, viene utilizzato per collegare il canale semicirculare superiore ricostruito.

Foto 13: la fascia del temporale pressata viene utilizzata per coprire il patè di osso e il canale semicirculare superiore ricostruito

Foto 14: trapianto di patè di osso seguita da una seconda parte della fascia che viene utilizzata per rinforzare il rimanente basicranio. Questa procedura è completata mediante colla di fibrina che viene applicata prima di rimuovere il retrattore della fossa media.

Foto 15: una volta completata la ricostruzione di base del cranio, viene utilizzata una copertura con piastra mini-titanium, seguita da una chiusura di più strati di tessuto e pelle.
Vlastaros et al hanno recentemente rivisto gli studi riguardanti il trattamento chirurgico della deiscenza del canale semicircolare superiore (2009). Il trattamento di una deiscenza generalmente coinvolge sia la chiusura della deiscenza (riduzione o copertura) che la copertura del canale. Questa è opportuno, per esempio, nella deiscenza del canale superiore. Viene affermato che i risultati sono buoni (Mikulec et al, 2005), anche se in una condizione come questa, senza un chiaro preciso obiettivo punto in cui è presente la lesione, potrebbe essere difficile suturare.
La chiusura della deiscenza utilizzando un innesto di osso (riduzione , rifacimento della copertura) sembra essere la procedura più rischiosa – a volte dura è attaccato alla membrane dell’orecchio interno e un tentativo di riparazione da invece luogo ad una sordità,. La copertura può anche portare a sintomi ricorrenti, a causa di spostamento o di riassorbimento dell’osso. Per queste ragioni, al momento (2010), è preferito la copertura o chiusura. (Vlastarkos et al, 2009).
Per quanto riguarda la riduzione, l’apertura è chiuso con il cemento. Questa procedura è intermedio in efficacia rispetto al tamponamento. (Vlastarkos et al, 2009). Si potrebbe pensare che potrebbe essere altrettanto rischiosa. D’altra parte, il cemento potrebbe essere più durevole del tessuto osseo.
Alcuni autori riportano ampie casistiche di pazienti operati. Ad esempio, Hillman e collaboratori (2006) riportato 30 pazienti, nei quali 14 sono stati operati. Nel nostro studio , si fà la diagnosi di un nuovo paziente circa ,ogni due mesi ,generalmente basati sia sugli esame in ambulatorio ufficio (Valsalva) o risultati VEMP seguita da una TAC. Tuttavia, solo circa 1 / 5 pazienti sono operati. I pazienti generalmente non hanno semplicemente optato per un intervento chirurgico a causa del rischio di perdita di udito, e anche di angoscia per la craniotomia spesso raccomandato per la procedure di.”copertura” o “tamponamento”
Nuovi approcci (non raccomandati):
Il tamponamento della finestra rotonda è un intervento chirurgico proposto di recente per l’SCD. L’idea di base è che i cambiamenti di pressione nell’orecchio interno possono provocare spostamenti di liquidi solo se c’è un posto dove il liquido dell’orecchio interno può andare. Vi è di norma ,una zona rilevante, per la pressione dell’orecchio interno,- chiamata finestra rotonda. Quando la staffa si sposta verso l’interno, la finestra rotonda si muove verso l’esterno. Quando vi è una pressione anomala presentata dall’apertura di una SCD, presumibilmente la finestra rotonda si muove avanti e indietro e facilita i movimento dei fluidi. Questo è tutto molto logico Molti . otorinolaringoiatri hanno suggerito che la chiusura della finestra rotonda, potrebbe essere un trattamento efficace per la SCD. Il vantaggio di questo metodo è che è molto meno invasivo rispetto sia gli approcci di copertura e tamponamento.
Recentemente, il dottor Silverstein e Van Ess riportato un solo caso in cui questo approccio ha avuto successo (Silverstein e Van Ess, 2009). L’approccio operativo è stato di fare una chiusura molto profonda della finestra rotonda, utilizzando 3 strati. Questo è in sostanza ciò che viene fatto nella chirurgia della fistola perilinfatica, ma con un approccio più energico. E ‘troppo presto per sapere se questo metodo sarà adottato. Ci si chiede se non sia ragionevole utilizzare un approccio ancora più aggressivo e “cementare” la finestra rotonda .
In generale, si sconsiglia di questa procedura.
Tra l’atteggiamento “attendista”, bisogna considerare trattamenti minimamente invasivi in grado di attenuare la sintomatologia vertiginosa. È stata descritta l’applicazione di un drenaggio di ventilazione trans-timpanico che, in virtù della bassa morbilità è stato anche considerato un trattamento “di prima scelta” (sebbene non sia del tutto chiaro con quale meccanismo possa influire favorevolmente sui sintomi). Molto probabilmente i fattori in grado di interferire sulla funzione trasmissiva dell’orecchio medio possono attenuare la sintomatologia vertiginosa attraverso modificazioni della pressione endotimpanica.
Dal momento comunque che si tratta di un quadro patologico sostenuto da una alterazione morto—strutturale del labirinto osseo vestibolare, in caso di sintomi cocleo-vestibolari invalidanti, è riconosciuta l’indicazione ad una terapia chirurgica di tipo eziologico finalizzata al ripristino della condizione morfo-funzionale più normale possibile. Del tutto recentemente, è stato dimostrato che questo tipo di approccio è in grado di influire positivamente non solo sui sintomi di tipo vestibolare, ma anche sui sintomi della sfera cocleare. La terapia chirurgica può prevedere due procedure distinte:
1. la ricostruzione della parete deiscente del CSS ottenibile con frammenti di osso autologo e con la sovrapposizione di lembi liberi di fascia temporale omologa, con la finalità di mantenere pervio e funzionalmente attivo il canale.
2. L’occlusione del CSS (plugging) con polvere d’osso o frammenti di muscolo o fascia temporale autologa: la procedura altera in maniera irreversibile la funzionalità del riflesso vestibolo-oculomotore da attivazione del CSS e pertanto può indurre un certo grado di disequilibrio in aggiunta allo condizione preoperatoria;
In entrambi i casi, il razionale del trattamento è quello dell’eliminazione del cosiddetto effetto della ‘terza finestra”, ma è evidente come solo nel primo caso si possa parlare di un trattamento eziologico di tipo conservativo. L’accesso chirurgico nel caso dell’occlusione può essere effettuato sia per la via della fossa cranica media sia per la via trans—mastoidea.
La procedura della ricostruzione canalare, per contro, può essere effettuata unicamente per via della fossa cranica media secondo la tecnica classica o secondo l’approccio trans-temporale sopralabirintico proposto da Fisch che dovrebbe, in via teorica, ridurre il rischio di lesione contusiva cerebrale indotta dal sollevamento mediante spatola.
Bisogna comunque osservare che l’entità della deiscenza, oltre ai sintomi, può condizionare la scelta terapeutica. In linea di massima,una deiscenza particolarmente limitata potrebbe trovare una più razionale trattamento nella procedura di ricostruzione, mentre una deiscenza particolarmente ampia, che dovrebbe in via teoretica avere già compromessa la funzionalità del canale semicircolare superiore per lo schiacciamento nello stesso ad opera delle strutture sovrastanti (piatto durale) , potrebbe essere più facilmente trattata con l’occlusione definitiva del canale semicircolare.
Il trattamento di una deiscenza generalmente comporta una chiusura della deiscenza o del canale. Questa tecnica è appropriata per esempio nella deiscenza del canale semicircolare superiore.. I risultati sono generalmente buoni (Mikulec et al, 2005), anche se in una condizione come questa, senza un segno chiaro ed obiettivo di deiscenza,potrebbe essere difficile essere sicuri . La chiusura della deiscenza (coperture) sembra essere la procedura più rischiosa – a volte la dura le membrane dell’orecchio interno e un tentativo di riparazione può determinare sordità. La procedura mista – “coprendo”, e “collegando” è favorita. Rifacendo una copertura, si possono avere de i sintomi ricorrenti dovuti a spostamenti o riassorbimento dell’osso.
Alcuni autori riportano un gran numero di pazienti operati. Ad esempio, Hillman e collaboratori (2006) riportano 30 pazienti, dei quali 14 sono stati operati. Nella nostra pratica, abbiamo diagnosticato un nuovo paziente ,ogni due mesi circa ,diagnosi basata su esami nel laboratorio (Valsalva) o VEMP ,successivamente a questi risultati veniva praticata una TAC. Tuttavia, solo circa 1 / 5 pazienti sono stati operati. I pazienti in genere non hanno ha optato per un intervento chirurgico a causa del rischio di una possibile perdita uditiva.
Approccio minimamente invasiva tramite la via tran scanalare rinforzando la finestra ovale e rotonda
Il trattamento chirurgico ottimale, della sindrome di Deicenza di canale superiore non è ancora stato stabilito. Piuttosto che affrontare direttamente i canale deiscenti, tramite una craniotomia della fossa cranica media , Kartush (2002) ha suggerito che rinforzando le finestre ovale e rotonda si possono ridurre i sintomi in alcuni patienti riducendo così la sensibilità dell’orecchio interno ;il concetto è quello di ridurre gli effetti di una terza finestra situata presso il canale semicircolare superiore rafforzando le altre finestre naturale . Riducendo la sensibilità dell’orecchio interno agendo sulla finestra ovale e rotonde, piuttosto che intracranialmente, vengono evitati i rischi di craniotomia, che includono la morte,l’ ictus, ipersensibilità cranica e perdite di fluido cerebrospinale,.
I sintomi sono stati risolti in 2 pazienti con SCDS trattati per via con tran scanalare rinforzando la finestra ovale e rotonda. Se tale procedura minimamente invasiva si rivela inutile, la craniotomia della fossa centrale con il rifacimento del canale potrebbe essere riservata ai pazienti con sintomi persistenti.
In anestesia locale, viene eseguito un approccio tran scanalare per l’orecchio medio con elevazione della membrana timpanica. Piccole quantità di tessuto sono raccolte con un’incisione retroauricolare e vengono utilizzati per rafforzare sia le finestre ovale e rotonda. Il rischio postoperatorio di perdita uditiva e di lesione del nervo facciale è minima. Questa procedura può essere eseguita in anestesia locale.
Follow-up
Ulteriore assistenza del paziente esterno
I pazienti sono monitorati basato sull’intervento e la gravità e la complessità dei sintomi del paziente. Pazienti che subiscono un craniotomia per riparazione dovrebbero aspettarsi di rimanere in ospedale per 1-7 giorni (mediamente 2). In essi si potrebbero verificare uno squilibrio postoperativo per circa un mese.
Prognosi
Il tasso di successo nel trattamento delle Deicenza del canale superiore è abbastanza alto. Nel 2005, uno studio ha riguardato 20 pazienti con sintomi gravi che hanno subito la correzione chirurgica della deicenza del loro canale superiore attraverso un approccio della fossa media (Gianoli, 2005).la ricostruzione canalare è stata eseguita in 9 pazienti e la chiusura della deiscenza “resurfacing” è stata eseguita in 11 pazienti.
Risoluzione completa di tutti i sintomi vestibolari e segni è stata ottenuta in 8 dei 9 pazienti dopo il canale è stato ricollegato. Un numero inferiore, ma comunque significativo di pazienti con una procedura resurfacing (7 11) aveva risoluzione dei loro disturbi vestibolare. Un totale di 15 dei 20 pazienti (75%) aveva risoluzione dei loro sintomi dopo il ricollegamento chirurgico o il rifacimento del loro canale deiscenti
Ricerca:
Mentre la diagnosi di SCD è diventato molto più facile in questi ultimi anni, le tecniche chirurgiche non sono migliorate. E’ necessario più lavoro per elaborare un approccio chirurgico migliore.
Avviso: La figura 1 è della Northwestern University.
References:
- Agrawal SK, Parnes LS. Transmastoid superior semicircular canal occlusion. Otol Neurotol. 2008 Apr;29(3):363-7.
- Aw ST, Todd MJ, Aw GE, et al. Click-evoked vestibule-ocular reflex: stimulus-response properties in superior canal dehiscence. Neurology 2006;66(7):1079-87
- Bance M. When is a conductive hearing loss not a conductive hearing loss? Causes of a mismatch in air-bone threshold measurement or a “pseudoconductive” hearing loss. J Otolaryngol 2004; 33:135-8.
- Brandt T, Dieterich M, Fries W. Otolithic Tullio phenomenon typically presents as paroxysmal ocular tilt reaction. Adv Otorhinolaryngol 1988; 42:153-6.
- Brandtberg K. Vestibular Evoked Myogenic Potentials (VEMP) in patients with superior canal dehiscence syndrome. J Vest Res 2004; 14:140-141.
- Cherchi, M. and T. Hain (2010). Provocative Maneuvers for Vestibular Disorders. Vertigo and Imbalance: Clinical Neurophysiology of the Vestibular System. S. Eggers and D. S. Zee (Editors) , Elsevier.
- Cox KM, Lee DJ, Carey JP, Minor LB. Dehiscence of bone overlying the superior semicircular canal as a cause of an air-bone gap on audiometry: a case study. Am J Audiol 2003; 12:11-6.
- Yoav Hahn and John Zappia Modified resurfacing repair for superior semicircular canal dehiscence Otolaryngol Head Neck Surg May 1, 2010 vol. 142 no. 5 763-764
- Merchant SN. Superior semicircular canal dehiscence presenting as conductive hearing loss without vertigo. Otol Neurotol. 2004;25(2):121-9.
- Sheykholeslami K, Schmerber S, Habiby Kermany M, Kaga K. Vestibular-evoked myogenic potentials in three patients with large vestibular aqueduct. Hear Res. 2004 Apr;190(1-2):161-8.
- Belden CJ and others. CT evaluation of bone dehiscence of the superior semicircular canal as a cause of sound and/or pressure-induced vertigo. Radiology 226,2, 337-, 2003
- Brandtberg K, Bergenius J, Tribukait A. Vestibular-evoked myogenic potentials in patients with dehiscence of the superior semicircular canal. Acta Otolaryngol (Stockh) 1999:119:633-640.
- Brantberg K, Greitz D, Pansell T. Subarcuate venous malformation causing audio-vestibular symptoms similar to those in superior canal dehiscence syndrome. Otol Neurotol 25:993-997, 2004
- Carey JP, Minor LB, Nager GT. Dehiscence of thinning of bone overlying the superior semicircular canal in a temporal bone survey. Arch Otolaryngol HNS 126:137-147, 2000
- Chien W, Ravicz ME, Rosowski JJ, et al. Measurements of human middle- and inner-ear mechanics with dehiscence of the superior semicircular canal. Otol Neurotol 2007;28(2):250-7.
- Cremer PD, Minor LB, Carey JP, Santina CC. Eye movements in patients with superior canal dehiscence syndrome align with the abnormal canal. Neurology 2000:55:1833-1841
- Di Lella F, Falcioni M, Piazza P. Dehiscence of the posterior semicircular canal. Otol Neurotol 28:280-281, 2007
- Fuse T, Tada Y, Aoyagi M, Sugai Y. CT detection of facial canal dehiscence and semicircular canal fistula: comparison with surgical findings. J of COmputer Assisted Tomography 20(2):221-4, 1996
- Hakuba N, Hato N, ZSinomori Y, Sato H, Goto K. Labyrinthine fistula as a late complication of middle ear surgery using the canal wall down technique. Otol Neurotol 23:832-835, 2002
- Hain TC, Cherchi M (2008). “Pulse-synchronous torsional pendular nystagmus in unilateral superior canal dehiscence.” Neurology 70(14): 1217-8.
- Halmagyi GM and others. The click-evoked vestibulo-ocular reflex in superior semicircular canal dehiscence. Neurology 2003:60:1172-1175
- Hempel JM and others. Labyrinth dysfunction 8 months after cochlear implantation: a Case report. Otol Neurotol 25:727-729, 2004
- Hillman TA, Kertesz TR, Hadley K, Shelton C. Reversible peripheral vestibulopathy: the treatment of superior canal dehiscence. Otolaryngol Head Neck Surg. 2006 Mar;134(3):431-6.
- Hirvonen TP, Carey JP, Liang CJ and Minor LB (2001). “Superior canal dehiscence: mechanisms of pressure sensitivity in a chinchilla model.” Arch Otolaryngol Head Neck Surg 127(11): 1331-6.
- Hirvonen TP, Weg N, Zinreich SJ and Minor LB (2003). “High-resolution CT findings suggest a developmental abnormality underlying superior canal dehiscence syndrome.” Acta Otolaryngol 123(4): 477-81.
- Iaia A, Silverberg C, Geracimos R, Kung B, Sparcia G, Karcher K, Teixido M. Superior semicircular canal dehiscence syndrome: CT-MPR of the superior semicircular canal improves diagnostic accuracy. Scientific Session presentation (abstract) at European Congress of Radiology, Vienna, Austria. March 2008
- Kuhn JJ, Clenney T. D Arch Otolaryngol Head Neck Surg. The association between semicircular canal dehiscence and Chiari type I malformation. 2010 Oct;136(10):1009-14.
- Magliulo G, Terranova G, Varacalli S, Sepe C. Labyrinthine fistula as a complication of cholesteatoma. Am J. Otol 18(6) 697-701, 1997
- Manzari L, Modugno GC, Brandolini C, Pirodda A. Bone Vibration-Induced Nystagmus Is Useful in Diagnosing Superior Semicircular Canal Dehiscence. Audiol Neurootol. 2008 Jul 29;13(6):379-387
- Merchant SN, Rosowski JJ. Conductive hearing loss caused by third-window lesions of the inner ear. Otol Neurotol. 2008 Apr;29(3):282-9..
- Mikulec AA, McKenna MJ, Ramsey MJ, Rosowski JJ, Herrmann BS, Rauch SD, Curtin HD,Merchant SN. Superior semicircular canal dehiscence enting as conductive hearing loss without vertigo. Otol Neurotol. 2004;25(2):121-9. Mikulec AA, Poe DS, McKenna MJ. Operative management of superior semicircular canal dehiscence. Laryngoscope 2005;115(3):501-7.
- Mikulec AA, Poe DS. Operative management of a posterior semicircular canal dehiscence. Laryngoscope 2006:116:375-8
- Minor LB, Solomon D, Zinreich JS, Zee DS. Sound and/or pressure-induced vertigo due to bone dehiscence of the superior semicircular canal Arch Otolaryngol HNS, 1998, vol 124, 249-258
- Minor LB. Superior canal dehiscence syndrome. Am J Otol 21:9-19, 2000
- Minor LB, Cremer PD, Carey JP et al. Symptoms and signs in superior canal dehiscence syndrome. Ann NY Acad Sci 2001; 261-273.
- Minor LB and others. Dehiscence of bone overlying the superior canal as a cause of apparent conductive hearing loss. Otol Neurotol 24:270-278, 2003
- Modugno GC, Brandolini C, Savastio G, Rinaldi Ceroni A, Pirodda A. Superior semicircular canal dehiscence: a series of 13 cases. Vol. 67, No. 3, 2005 ORL Relat Spec.
- Modugno GC, Magnani G, Brandolini C, Savastio G, Pirodda A. Could vestibular evoked myogenic potentials (VEMPs) also be useful in the diagnosis of perilymphatic fistula? Eur Arch Otorhinolaryngol. 2006 Jun;263(6):552-5.
- Nadol, J. B., Jr. (1974). “Positive “fistula sign” with an intact tympanic membrane. Clinical report of three cases and histopathological description of vestibulofibrosis as the probable cause.” Arch Otolaryngol 100(4): 273-8.
- Nadol, J. B., Jr. (1977). “Positive Hennebert’s sign in Meniere’s disease.” Arch Otolaryngol 103(9): 524-30.
- Ostrowski VB, Hain TC, Wiet R: Pressure Induced Ocular Torsion. Archives in Otolaryngology-Head and Neck Surgery. 1997.
- Patera G, Sparacia G, Schiavello A, Landino F, Iaia A, Teixido M, Lagalla R.Superior canal dehiscence: Multidetector-Row CT evaluation. Electronic poster presented at European Congress of Radiology, Vienna, Austria. March 2007
- Rambold H and others. Perilymph fistula associated with pulse synchronous eye oscillations. Neurology 2001, 56, 1769-71
- Rauch SD. Vestibular evoked myogenic potentials. Curr Opin Otolaryngol Head Neck Surg 2006;14(5):299-304.
- Rosowski JJ, Songer JE, Nakajima HH, et al. Clinical, experimental, and theoretical investigations of the effect of superior semicircular canal dehiscence on hearing mechanisms. Otol Neurotol 2004;25(3):323-32.
- Silverstein H, Van Ess MJ. Complete round window niche occlusion for superior semicircular canal dehiscence syndrome: a minimally invasive approach. ENT journal, 88, 8, 1042-1056, 2009
- Songer JE, Chien W, Merchant S, et al. Modeling Superior Canal Dehiscence: Predictions of the Air-Bone Gap in Humans, in Association for Research in Otolaryngology 2007: Denver, CO.
- Songer JE, Rosowski JJ. A mechano-acoustic model of the effect of superior canal dehiscence on hearing in chinchilla. J Acoust Soc Am 2007;122(2):943-51.
- Streubel SO, Cremer PD, Carey JP et al. VEMPS in the diagnosis of superior semicircular canal dehiscence. Acta Otolaryngol 2001; (suppl 545):41-9.
- Swartz JD, Harnsberger HR. Imaging of the Temporal Bone, 3rd edn. Thieme.1998
- Teixido MT, Artz GJ, Kung BC. Clinical Experience with symptomatic superior canal dehiscence in a single neurotologic practice. Otolaryngology Head and Neck Surgery 2008:(139):405-413.
- Welgampola MS, Colebatch JG. Characteristics of tone burst-evoked myogenic potentials in the sternocleidomastoid muscles. Otol Neurotol 2001;22(6):796-802.
- Vlastarakos PV, Proikas K, Tavoulari E, Kikidis D, Maragoudakis P, Nikolopoulos TP.Efficacy assessment and complications of surgical management for superior semicircular canal dehiscence: a meta-analysis of published interventional studies. Eur Arch Otorhinolaryngol. 2009 Feb;266(2):177-86. Epub 2008 Oct 25.
- Yuen, H. W., R. H. Eikelboom, et al. (2009). “Auditory manifestations of superior semicircular canal dehiscence.” Otol Neurotol 30(3): 280-285.
- Watson SRD, Halmagyi M, Colebatch JG. Vestibular hypersensitivity to sound (Tullio phenomenon). Neurology 54:722-728, 2000
- Williamson RA, Vrabec JT, Coker NJ, Sandlin M. Coronal computed tomography prevalence of superior semicircular canal dehiscence. Otolaryngol Head Neck Surg 2003;129:481-9.
- Zhou G, Gopen Q, Poe DS. Clinical and diagnostic characterization of superior canal dehiscence syndrome: a great otologic mimicker. Otol Neurotol 2007;28(7):920-
Other resources (off site link):







