RINOMANOMETRIA RINORESISTOMETRIA
RINOMANOMETRIA ANTERIORE ATTIVA
STUDIA LA FUNZIONE VENTILATORIA NASALE IN INSPIRAZIONE ED ESPIRAZIONE ATTRAVERSO LA DETERMINAZIONE DELLE RESISTENZE, DEI VOLUMI E DELLE PRESSIONI NASALI
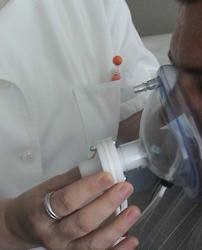
E’ un esame diagnostico che fornisce una misurazione dinamica, simultanea, del flusso e della pressione d’aria attraverso il naso durante la respirazione. Visualizzando le resistenze al flusso aereo attraverso le fosse nasali la rinomanometria consente di ottenere una migliore comprensione della sensazione soggettiva della ventilazione nasale. È una metodica rapida ed efficace e produce un’immagine chiara delle resistenze nasali al flusso aereo sia in inspirazione, che espirazione (foto 5). In atto utilizziamo il rinomanometro Atmos che rappresenta una delle apparecchiature a trasduttore elettronico più compatte attualmente disponibili. Sono cinque le principali modalità di esecuzione dell’esame.
TEST FUNZIONALI
TF.1) Basale,
TF.2) Posizionale,
TF.3) Test di Decongestione Nasale,
TF.4) Test di Dilatazione Valvolare (TDV),
TF.5/a) Test di Provocazione Nasale Aspecifico
TF.5/b) Test di Provocazione Nasale Specifico
Sono sei le principali modalità di esecuzione dell’esame: 1) Basale,2) Posizionale,3) Test di Decongestione Nasale-4)Test di Dilatazione Valvolare (TDV) -5a) Test di Provocazione Nasale Aspecifico (TPNa); Dopo Inalazione Di Acqua Fredda /Metacolina, 5b)Test di Provocazione Nasale Specifico (TPNs)
TF. 1) Test Basale
Consente l’esplorazione obiettiva della funzionalità respiratoria nasale, attraverso la misurazione del flusso aereo e delle resistenze al passaggio dell’aria attraverso le fosse nasali. Il test è ambulatoriale e dura circa 10 minuti. Per l’esecuzione dell’esame è necessario sospendere almeno una settimana prima eventuale terapia topica nasale. Viene eseguito introducendo in una narice del paziente una piccola sonda ed invitandolo a respirare con l’altra all’interno di una maschera morbida applicata sul volto.
TF. 2) Test Posizionale
Facendo assumere al paziente varie posizioni ripetendo di volta in volta le misurazioni, per la conferma diagnostica di rinite posizionale. Il sistema nervoso simpatico, può giocare un ruolo nel controllo delle vie aeree nasali durante il cambio posturale
- test basale
- decubito supino per 30’
- test supino
- nuovo test basale
È considerato Positivo, quando si riscontra un aumento signif. delle resistenze nasali.
TF. 3) Test di Decongestione Nasale (TDN)
Viene realizzato mediante la nebulizzazione di due puffs per narice di un decongestionante nasale a breve latenza di azione. Si attendono 5 minuti e si ripete la somministrazione del farmaco. Il test si chiude con una nuova valutazione rinomanometrica dopo altri 5 minuti di attesa.
Il test è indicato per differenziare una ostruzione nasale funzionali da alterazioni anatomiche delle cavità nasali (deviazione del setto, sinechie) da quelle funzionali dovute ad una iperreattività della mucosa rinosinusale allergica o vasomotoria, consentendo all’otorinolaringoiatra di prescrivere una terapia mirata e di indicare il corretto trattamento chirurgico.
TF. 4) Test di Dilatazione Valvolare (TDV)
Di norma viene eseguito dopo TDN e consiste nell’eseguire la RAA dopo applicazione di un dilatatore interno (nel vestibolo nasale) o esterno (cerotti nasali). Il test viene considerato positivo se la riduzione delle resistenze inspiratorie risulta abbastanza significativa, cosa che graficamente viene confermata dalla scomparsa del plateau inspiratorio patologico.
TF. 5) Test di Provocazione Nasale Aspecifico (TPNa) e/o con Metacolina
Il test TPNa: test di Provocazione Nasale aspecifico (per la diagnosi di rinite idiopatica, precedentemente definita vasomotoria) si basa invece sulla somministrazione nella cavità più pervia di nebbia ultrasonica di acqua distillata fredda come stimolo aspecifico o con metacolina. La misurazione anche in questo caso può essere clinica (comparsa o meno dei sintomi) o oggettiva valutando la modificazione dei flussi mediante rinomanometria.
TF.6) Test di Provocazione Nasale Specifico (Tpns) (per la diagnosi delle riniti allergiche) dopo somministrazione di sostanze specifiche
Il test TPNs: test di Provocazione Nasale aspecifico viene realizzato facendo inalare al paziente per via nasale sospensioni in polvere delle sostanze verso le quali si sospetta l’esistenza dello stato allergico (pollini, acari). Le reazioni (comparsa di ostruzione nasale, di prurito, di starnuti e di secrezione) vengono valutate dall’esaminatore direttamente e con l’aiuto della rinomanometria. La valutazione oggettiva infatti può essere realizzata con rinomanometria e/o citologia nasale effettuate prima e dopo l’esposizione della mucosa nasale all’allergene.
APPROFONDIMENTO
Rinomanometria: la misurazione simultanea della pressione transnasale e del flusso d’aria
La raccolta simultanea di valori di pressione e flusso consente il calcolo della resistenza nasale o della conduttanza. Il calcolo del rapporto tra pressione e flusso potrebbe essere fatto a uno qualsiasi dei molti valori simultanei di pressione-flusso lungo la curva che cambia continuamente durante la respirazione (Fig. 6a). L’utilizzo di un valore di flusso d’aria specifico al quale misurare i valori di flusso di pressione è un elemento importante che consente confronti coerenti. La visualizzazione dell’intera curva pressione-flusso sigmoidea consente anche l’osservazione della posizione e della quantità di curvatura che riflette la quantità di flusso che il paziente sta generando per la gamma di pressioni che si verificano nel corso della respirazione nasale. La rinomanometria viene utilizzata (tranne in rari studi) per valutare la pressione e il flusso attraverso l’intera via aerea nasale, dall’ingresso nasale al rinofaringe.
L’uso di analisi CFD effettuate da immagini TC ispira l’idea di utilizzare microsensori per rilevare in modo non invasivo le variazioni di pressione e flusso durante la respirazione per più siti nelle vie aeree nasali. Proprio come Lindemann (Lindemann et al. 2006 ) ha effettuato misurazioni effettive utilizzando minuscole termocoppie per convalidare i corrispondenti calcoli CFD che hanno fatto per la temperatura in molti siti nel naso, più misurazioni localizzate di pressione e flusso potrebbero verificare i risultati delle analisi CFD che producono più differenti vettori di flusso in diversi siti anatomici nelle vie aeree nasali. Tale convalida della CFD, se combinata con le misurazioni della pressione effettiva per un dato paziente, potrebbe spostarla dalla categoria di valutazione delle dimensioni delle vie aeree alla categoria di fornire informazioni misurate sul flusso d’aria nasale.
Il grafico della pressione e del flusso durante l’inspirazione e l’espirazione produce una curva sigmoidea più vicina all’asse x (asse della pressione) quando l’ostruzione nasale è maggiore.
25.2.4 Rinomanometria per la misurazione della funzione respiratoria nasale
Come notato nell’introduzione, quando viene eseguita la rinomanometria, la misurazione continua della pressione transnasale mostra una curva ascendente e discendente in direzione positiva e poi negativa durante ogni ciclo respiratorio (Fig. 25.1 ). Poiché la pressione variabile determina un flusso d’aria in accelerazione e poi in decelerazione, un grafico del flusso d’aria mostra un’escursione positiva e negativa simile. Tracciando la pressione ( asse x ) rispetto al flusso ( asse y ) durante l’inspirazione e l’espirazione si ottiene una curva sigmoidea che è più vicina all’asse x quando l’ostruzione è maggiore (Fig. 6a e 6b). Vogt ha sottolineato che il percorso della curva pressione-flusso lontano dall’origine durante l’inspirazione (l’arto in accelerazione) spesso non segue la stessa identica curva sul percorso di ritorno all’origine (fase di decelerazione). Lo stesso vale per l’arto espiratorio (Fig. 25.5 ).
Il grafico della pressione rispetto al flusso. Ogni punto rappresenta la misurazione simultanea della pressione e il valore di flusso corrispondente. I valori di pressione sono sull’asse xe i valori di flusso sull’asse y . La forma sigmoidea della curva mostra che in generale c’è un aumento graduale del rapporto pressione / flusso man mano che si esce dalla curva verso i valori massimi raggiunti nella respirazione normale. Pertanto, per un dato paziente, il valore di resistenza riportato può variare a seconda del punto della curva selezionato per il calcolo del risultato.
Le curve pressione-flusso sigmoide per due diversi pazienti. La curva più vicina all’asse x (pressione) rappresenta le vie aeree nasali più ostruite con valori di resistenza più elevati.

Il percorso della curva pressione-flusso lontano dall’origine durante l’inspirazione (l’arto in accelerazione, A) non segue la stessa curva nel percorso di ritorno all’origine (fase di decelerazione, B). Lo stesso vale per l’arto espiratorio (C, D).
RINOMANOMETRIA (Fig. 6d)
È un esame diagnostico che fornisce una valutazione dinamica della pervietà nasale misurando la pressione ed il flusso aereo attraverso le fosse nasali durante gli atti respiratori. Visualizzando le resistenze al flusso aereo attraverso le fosse nasali la rinomanometria consente di ottenere una migliore comprensione della sensazione soggettiva della ventilazione nasale.
È una metodica rapida ed efficace e produce un’immagine chiara delle resistenze nasali al flusso aereo sia in inspirazione, che espirazione (foto 5). Mentre il paziente inspira, le curve scendono mostrando una diminuzione della pressione e il corrispondente movimento dell’aria in direzione dei polmoni. Quando il paziente passa all’espirazione, le curve si muovono verso l’alto in corrispondenza dell’aumento della pressione e provocando il movimento dell’aria fuori dal naso. Dividendo la pressione massima raggiunta durante la normale inspirazione per il flusso più alto si ottiene un valore di resistenza nasale correlato al sintomo di ostruzione nasale nei pazienti sintomatici. Questo test oggettivo è stato fondamentale per aumentare la comprensione in molte aree della fisiologia nasale. Sebbene l’entità del suo utilizzo varia in diverse parti del mondo.
Nella rinomanometria anteriore, al paziente viene chiesto di soffiarsi il naso, sedersi in posizione eretta e il tubo di rilevamento della pressione viene posizionato in una narice mentre la narice controlaterale viene lasciata aperta. Il paziente posiziona saldamente sul viso una maschera collegata al dispositivo. Le misurazioni unilaterali vengono eseguite per rilevare qualsiasi asimmetria o anomalia nella resistenza delle vie aeree nasali. Quando le misurazioni vengono eseguite prima e dopo l’applicazione di uno spray decongestionante nasale, le differenze di resistenza possono essere attribuite alla congestione della mucosa nasale. Se non vi è alcun miglioramento significativo dopo che si sospetta un’anomalia anatomica decongestionante, come la deformità della cartilagine o dell’osso all’interno della cavità nasale. Tuttavia, tali misurazioni consentono solo di rilevare in quale lato del naso si trova l’ostruzione, non la posizione all’interno della cavità nasale, che può essere rilevato dalla rinometria acustica o endoscopia. La rinomanometria anteriore è più comunemente usata ed è spesso raccomandata per la sua facile tecnica. Tuttavia, va sottolineato che la temperatura ambiente e l’umidità controllate, la chiusura ermetica della maschera facciale, la chiusura delle narici controlaterali e la prevenzione della respirazione dalla bocca sono essenziali per risultati riproducibili. Le lamentele dei pazienti di ostruzione nasale non sono sempre confermate da queste misurazioni oggettive. La rinomanometria posteriore dovrebbe essere eseguita da tecnici più esperti ed è essenziale una buona collaborazione del paziente.
Abbiamo utilizzato il sistema RhinoStream della ditta RhinoMetrics, in atto utilizziamo il rinomanometro Atmos, che rappresenta una delle apparecchiature a trasduttore elettronico più compatte attualmente disponibili. Sono cinque le principali modalità di esecuzione dell’esame:
- Test Basale, dopo inalazione di acqua fredda (test di provocazione aspecifico perla diagnosi di rinite idiopatica ,precedentemente definita vasomotoria),dopo somministrazione di sostanze specifiche(test di provocazione specifico per la diagnosi delle riniti allergiche) ,dopo inalazione di decongestionante (test di decongestione nasale),
- Test posizionale ( facendo assumere al paziente varie posizioni ripetendo di volta in volta le misurazioni, per la conferma diagnostica di rinite posizionale).
- Test di Decongestione Nasale (TDN),
- Test di Dilatazione Valvolare (TDV),
- Test di Provocazione Nasale Aspecifico (TPNa) e/o con Metacolina
- Test di Provocazione Nasale Specifico (Tpns) (per la diagnosi delle riniti allergiche) dopo somministrazione di sostanze specifiche.
La rinomanometria può essere utilizzata per testare la pervietà nasale in condizioni basali al fine di distinguere tra anomalie anatomiche e mucose eseguendo un test con un decongestionante. Può anche essere utilizzato per controllare l’impatto di altri trattamenti, come spray nasali steroidei, sul blocco nasale oggettivo.
- Il test Basale Consente l’esplorazione obiettiva della funzionalità respiratoria nasale, attraverso la misurazione del flusso aereo e delle resistenze al passaggio dell’aria attraverso le fosse nasali. Il test è ambulatoriale e dura circa 10 minuti. Per l’esecuzione dell’esame è necessario sospendere almeno una settimana prima eventuale terapia topica nasale. Viene eseguito introducendo in una narice del paziente una piccola sonda ed invitandolo a respirare con l’altra all’interno di una maschera morbida applicata sul volto
- Il test Posizionale si fanno assumere al paziente varie posizioni ripetendo di volta in volta le misurazioni, per la conferma diagnostica di rinite posizionale. Il sistema nervoso simpatico, può giocare un ruolo nel controllo delle vie aeree nasali durante il cambio posturale
- test basale
- decubito supino per 30’
- test supino
- nuovo test basale
È considerato Positivo, quando si riscontra un aumento significativo. delle resistenze nasali.
- Il test di decongestione nasale è eseguito mediante somministrazione, una prima volta e una seconda dopo cinque minuti, di decongestionante nasale, come la nafazolina, in entrambe le fosse nasali, si attendono altri cinque minuti e si ripete l’esame rinomanometrico, procedendo in fine alla comparazione dei valori delle resistenze e dei flussi respiratori dell’esame di base e dopo decongestione nasale. Questo test è indicato per differenziare un’ostruzione nasale da alterazioni anatomiche delle cavità nasali, deviazione del setto nasale, sinechie, creste ossee, da quelle funzionali dovuti a iperreattività della mucosa nasale, allergica o vasomotoria, consentendo all’otorinolaringoiatra di prescrivere una terapia mirata e di indicare il corretto trattamento chirurgico.
- Il test di Dilatazione Valvolare (TDV) Di norma viene eseguito dopo TDN e consiste nell’eseguire la RAA dopo applicazione di un dilatatore interno (nel vestibolo nasale) o esterno (cerotti nasali). Il test viene considerato positivo se la riduzione delle resistenze inspiratorie risulta abbastanza significativa, cosa che graficamente viene confermata dalla scomparsa del plateau inspiratorio patologico
- Il test di provocazione nasale specifico, si esegue dopo aver sottoposto il paziente al prick test per allergeni inalanti o a test sierologici di conferma per allergeni specifici. Questo test è utile per la determinazione dell’allergene responsabile della sintomatologia del paziente. Si esegue facendo inalare sospensioni di sostanze verso le quali si sospetta l’esistenza dello stato allergico e in seguito valutando direttamente e con l’aiuto della rinomanometria la comparsa di sintomi e reazioni allergiche, è un mezzo obiettivo per dimostrare l’allergia agli allergeni presenti nell’aria quando altri test allergologici falliscono.
- Il test di provocazione nasale aspecifico, prevede invece la somministrazione nella cavità nasale più pervia di nebbia ultrasonica di acqua distillata come stimolo aspecifico. Anche in questo caso la misurazione può essere clinica o oggettiva valutando la modificazione dei flussi mediante rinomanometria.
Questo studio può essere effettuato in condizioni basali, per ottenere dati sul grado di stenosi respiratoria, dopo decongestione nasale con vasocostrittore, per la valutazione dinamica della funzionalità dei turbinati, e L’ esame dei tracciati, integrato dalla valutazione obiettiva ed anamnestica ci consente di fare (oltre che considerazioni di tipo quantitativo) diagnosi differenziale fra le varie forme di ORN (ostruzione respiratoria nasale) permettendoci quindi di distinguere fra rinopatie vasomotorie specifiche (allergiche) ed aspecifiche (iperreattività aspecifica della mucosa nasale), forme medicamentose (abuso di decongestionanti, forme infettive etc..
Principi fisici
La tecnica di scelta è la rinomanometria anteriore attiva RAA (Fig. 6e).
Dal momento che esiste una analogia diretta tra un circuito elettrico ed il sistema respiratorio, indicando con (Rn) la resistenza nasale al passaggio dell’aria, (P) la pressione (forza aspirante o premente) e con (V) il flusso, dove il flusso è la variazione del volume di aria nell’unità di tempo, possiamo stabilire un rapporto fra la pressione ed il flusso.
Infatti il flusso è generato da una differenza di pressione (ΔP).
La curva relativa al rapporto tra la (ΔP) ed il flusso (V) è una sigmoide iscritta su di un piano di assi cartesiani ed in ogni suo punto esprime il valore della Rn in quel punto Rn = ΔP/V.
Fig. 7a Rinomanometria nasale destra
La rinomanometria computerizzata permette di valutare, per ciascuna cavità nasale, sia la differenza di pressione (DP) ed il relativo flusso (V) nel tempo sia la differenza di pressione (DP) in rapporto al flusso generato (V) e di calcolare la resistenza nasale (Rn).
La rinomanometria computerizzata permette di valutare, per ciascuna cavità nasale, sia la differenza di pressione (DP) ed il relativo flusso (V) nel tempo sia la differenza di pressione (DP) in rapporto al flusso generato (V) e di calcolare la resistenza nasale (Rn).Essa consente di valutare la Rn di ciascuna cavità nasale misurando la differenza di pressione (ΔP) esistente tra l’aria ambiente (P1) e l’aria in rinofaringe (P2) ed il relativo flusso (V) aereo generato attraverso la cavità nasale controlaterale (fig. 7); la pressione dell’aria in rinofaringe viene rilevata attraverso la narice chiusa e collegata, con un tubino inserito nell’adesivo di chiusura della narice, ad un rilevatore di pressione e, poiché nella cavità nasale chiusa non vi è flusso aereo, la pressione a livello della narice è uguale a quella del rinofaringe (fig. 7).
Se consideriamo che, all’interno di ciascuna cavità nasale, i fattori di resistenza.
Fattori di Resistenza:
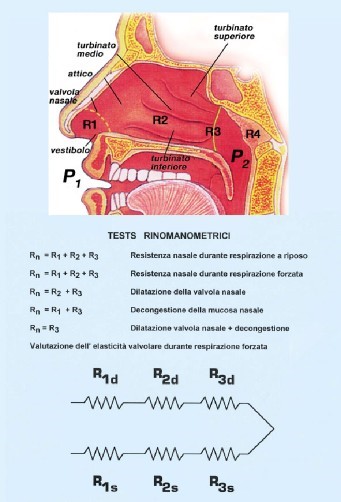
R1 area valvolare che comprende la valvola nasale e la testa del turbinato inferiore;
R2 area dei turbinati;
R3 area canale;
R4 area rinofaringea;
Rn è la somma dei singoli fattori di resistenza di ciascuna cavità nasale, destra: R1d, R2d, R3d e sinistra: R1s, R2s, R3s.
Flusso aereo (V); P1 pressione dell’aria nell’ambiente; P2 pressione dell’aria in rinofaringe; la differenza di pressione (DP) tra P1 e P2 genera il flusso (V); Rn è il rapporto tra la differenza di pressione (DP) ed il flusso (V); dalle Rn destra e sinistra si ricava la TRn. sono posti in serie e che le due cavità nasali sono tra loro in parallelo, all’inizio delle vie respiratorie, possiamo applicare le leggi che governano le resistenze elettriche in parallelo (fig. 8, 9).
L’analogia con i sistemi elettrici ci permette di calcolare il valore della resistenza (Rn) relativa a ciascuna cavità nasale e di ricavare la resistenza nasale totale TRn (fig. 8).
Ciascuna cavità nasale è composta da aree, anatomicamente e funzionalmente diverse tra loro come descritto in precedenza, che si susseguono in serie, dalla porzione distale verso la porzione prossimale e che costituiscono dei fattori di resistenza nasale: area di resistenza vestibolare (R1), area di resistenza valvolare (R2), area di resistenza dei turbinati (R3), area di resistenza coanale (R4) (fig. 9).
La presenza di secrezione patologica rappresenta un ulteriore fattore di resistenza nasale (R5). Costituiscono i fattori che dirigono e regolano il moto del flusso aereo che attraversa ciascuna cavità nasale.
La resistenza nasale (Rn) di ogni singola cavità nasale è determinata dalla somma dei singoli fattori di resistenza R1, R2, R3, R4, R5, relativi a ciascuna cavità nasale.
Per misurare l’influenza che ciascun fattore di resistenza ha sulla resistenza totale di ogni singola cavità nasale è necessario escludere, di volta in volta, gli altri fattori di resistenza.
- RAA a riposo.
- per eliminare l’eventuale presenza di muco (R5) si consiglia l’irrigazione delle cavità nasali e del rinofaringe (fig. 10);
- per diminuire il fattore di resistenza (R1) si applica un dispositivo per restringere la columella, solo nei casi in cui vi sia un’alterazione anatomica;
- dopo applicazione di un dilatatore che permette di dilatare la valvola nasale (area 2), in modo da diminuirne gli effetti sulla resistenza (R2) di ogni singola cavità nasale;
- dopo applicazione di un vasocostrittore spray per decongestionare la mucosa nasale e quindi diminuire l’influenza di (R3) (area dei turbinati) sulla resistenza totale di ogni singola cavità nasale.
Perciò, conoscendo R1, R2, R3 ed eliminando R5 si può ricavare il valore di (R4) (area coanale) (fig. 2).
A questo punto possiamo conoscere il valore di resistenza di ogni singolo fattore e valutarne l’influenza sulla resistenza (Rn) di ogni singola cavità nasale.
Per effettuare le misure della resistenza nasale (Rn) viene utilizzato un rinomanometro, collegato ad un computer per l’elaborazione dei dati. Il software consente di analizzare le curve ed i relativi parametri:
- curva sigmoidale (fig. 4, 4a): analisi dei valori della differenza di pressione (ΔP), espresso in pascal (Pa), e del relativo flusso (V), espresso in (ml/s) oppure in (cc/s). La resistenza nasale (Rn) di ciascuna cavità nasale viene calcolata ai diversi valori di pressione prefissati. La sigmoide è una curva iscritta su di un piano di assi cartesiani x-y, in cui (x) è l’ascissa e rappresenta la differenza di pressione (ΔP), (y) è l’ordinata e rappresenta il flusso (V); ciascun punto della curva sigmoide è ottenuto dall’intersezione dei valori di (ΔP) e del (V).
- curva sinusoidale (fig. 4, 4a) per l’analisi della forma della curva, per il calcolo del volume corrente, inspiratorio ed espiratorio, e della frequenza respiratoria.
Dalle singole resistenze si ricava il valore della resistenza nasale totale (TRn) relativa alla somma delle 2 singole cavità nasali poste in parallelo all’inizio delle vie respiratorie (fig. 3).
L’unità di acquisizione è costituita da una maschera nella quale sono stati inseriti dei sensori di pressione e di flusso. Per eseguire la RAA viene utilizzata una maschera a tutto viso in modo da non influenzare l’area valvolare del naso.
Gli esami rinomanometrici ci permettono di misurare i singoli fattori di resistenza relativi a ciascuna cavità nasale:
la resistenza nasale di ogni singola cavità nasale è rappresentata dalla somma dei singoli fattori di resistenza:
Rn = R1 + R2 + R3 + R4 + R5
Irrigazione nasale (fattore R5)
Rn = R1 + R2 + R3 + R4
restrigimento della columella (fattore R1):
Rn = R2 + R3 + R4
dilatazione della valvola nasale (fattore R2):
Rn = R1 + R3 + R4
decongestione della mucosa nasale (fattore R3):
Rn = R4
La testa deve rimanere inclinata in avanti durante tutta la fase dell’irrigazione nasale; la soluzione fisiologica contenuta nella sacca deve essere riscaldata a 35/40°C prima dell’uso; la soluzione si propaga a ventaglio all’interno della cavità nasale.
A cosa serve il test (cosa misura)
La RMM misura le resistenze nasali attraverso un’analisi quantitativa del flusso aereo e delle pressioni che lo stesso esercita nel passaggio attraverso il tratto compreso fra narici e coane. In condizioni fisiologiche di respirazione tranquilla il flusso nasale viene considerato laminare ed è quindi sottoposto alla legge per i fluidi di Poiseuille rappresentata dall’equazione V=P/R. In base a tale legge, la RMM permette di calcolare le resistenze nasali quale risultato del rapporto tra gradiente pressorio (esistente tra ambiente esterno e rinofaringe) ed il flusso d’aria che attraversa le fosse nasali nella unità di tempo. Tuttavia, a causa della complessità e variabilità delle strutture nasali, le caratteristiche del flusso non sono costanti. Pertanto, al fine di ottenere una valutazione uniforme della resistenza, è stato stabilito di registrare il flusso alla pressione di 150 Pascal. A questo valore, infatti, il rapporto tra P(pressione) e V (volume e flusso) si considera lineare e, quindi, il valore della resistenza è ricavabile dal semplice rapporto di questi due gradienti: R=P/V. Questa standardizzazione ha permesso la comparazione dei risultati e l’adozione di un “range” di normalità.
La RMM viene utilizzata:
- per conoscere il grado di pervietà nasale
- per indirizzare verso una diagnosi di stenosi nasale anatomica o funzionale (se abbinato al test di decongestione nasale)
- per valutare nel tempo l’efficacia di una terapia medico-chirurgica
- come test per determinare prospetticamente la compliance alla nCPAP nei pazienti con OSA
- per scopi medico-legali
Modalità richieste per la somministrazione corretta del test
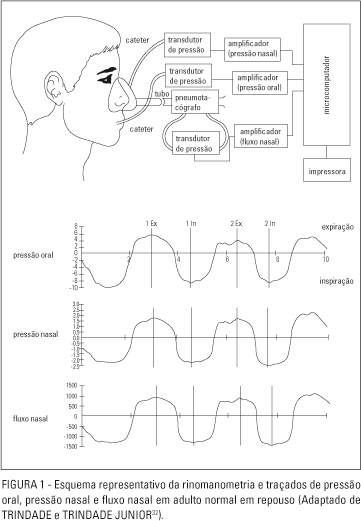
Il Rinomanometro è costituito da:
- un manometro, predisposto alla rilevazione del gradiente pressorio
- uno pneumatografo, per la rilevazione del flusso aereo
- una maschera (gran facciale per gli adulti e di tipo “anestesiologico” per bambini) alla base della quale sono applicati i rilevatori di pressione e flusso
- un PC dotato di software adeguato per l’immediata visualizzazione dei tracciati di flusso e pressione relativi al soggetto esaminato.
Le tecniche rinomanometriche vengono distinte in attive e passive in rapporto al tipo di respirazione effettuata dal soggetto esaminato, ed in anteriori e posteriori in base al posizionamento del recettore rilevatore della pressione.
La rinomanometria passiva non viene più utilizzata in quanto non riproducendo una situazione fisiologica (il paziente è in apnea mentre esegue il test) non può rappresentare pertanto la respirazione spontanea.
La rinomanometria attiva (anteriore o posteriore), al contrario, proprio per le caratteristiche fisiologiche di esecuzione dell’esame (il paziente deve respirare attivamente con il naso durante tutta l’esecuzione dell’esame),fornisce dati più attendibili e corrispondenti alla realtà.
Nella rinomanometria attiva posteriore il recettore rilevatore di pressione viene posto sul dorso linguale con l’estremità che sporge in orofaringe rilevando, quindi, la pressione in tale sede. Le labbra devono essere serrate intorno al recettore. Questa tecnica viene utilizzata comunque nei casi di ostruzione severa delle fosse nasali (per polipi o gravi deviazioni del setto) o in presenza di perforazioni settali Le sue limitazioni derivano dall’incapacità di alcuni pazienti di rilasciare il palato molle, dalla comparsa in altri di conati di vomito e dalla tentazione di “succhiare” il recettore della pressione.
Le resistenze così rilevate sono relative ad entrambe le fosse nasali.
La rinomanometria attiva anteriore (RAA) con maschera (secondo le norme fissate nel 1984 dal Comitato Internazionale per la standardizzazione della rinomanometria) è la metodica di elezione.
L’esame deve essere eseguito da personale medico specializzato in ambiente climatizzato (con temperatura tra 21 e 25 gradi e umidità tra 40 e 60%) con paziente seduto, rilassato, a riposo da almeno 20-30 minuti e in condizioni di respirazione tranquilla.
Un tubicino di silicone, che serve a rilevare la pressione rinofaringea, viene fissato con un cerotto alla narice opposta a quella in esame, successivamente la maschera viene fatta aderire al viso (controllando che non vi siano torsioni del tubicino o deformazione delle narici) e il paziente viene invitato a respirare esclusivamente con il naso.
Dopo aver registrato i valori di una fossa nasale si procede in modo analogo anche per l’altra.
L’analisi computerizzata, che si effettua su 3-5 atti respiratori, ci fornirà una rappresentazione sia grafica che numerica dei parametri considerati. Il vantaggio di questa tecnica è quello di ottenere una visione completa della funzionalità respiratoria nella sua totalità e delle due fosse nasali separatamente.
Non può essere utilizzata nei casi in cui vi sia una perforazione del setto o stenosi totale della fossa nasale e qualche difficoltà nell’esecuzione è data anche dalla presenza di baffi.
Fig.6 c. Tracciato Patologico
La rappresentazione grafica dell’esame in tempo reale è espressa da due curve sinusoidali, delle quali una è espressione del gradiente pressorio e l’altra del flusso aereo. L’analisi dei sinusoidi permette di individuare presenza di artefatti e di valutare i parametri relativi alla dinamica respiratoria (frequenza, durata,ampiezza, forma, regolarità del ritmo). Dalla successiva elaborazione di questi primi dati si ottiene un grafico di tipo sigmoidale rappresentato su un sistema di assi cartesiani. In ascisse è indicato il gradiente di pressione ed in ordinate il flusso aereo. In più, oltre all’elaborazione grafica, il software fornisce anche i dati numerici delle resistenze nasali inspiratorie ed espiratorie delle due fosse nasali separatamente e del loro valore totale. Più dettagliatamente, nei quadranti I e III sono indicati i valori delle resistenze inspiratorie ed espiratorie della fossa nasale destra, mentre nei quadranti II e IV quelli relativi alla fossa nasale sinistra.
In condizioni fisiologiche, le due curve sigmoidali sono inclinate in modo tale da essere più vicine all’asse delle ordinate (la forbice si apre). Al contrario, in condizioni patologiche, le curve sigmoidali tendono ad allontanarsi dell’asse delle ordinate per avvicinarsi a quello delle ascisse (la forbice si chiude).
Nell’adulto i valori di resistenza parziali sono inferiori a 0,50 Pa/cm3/sec e quelli di resistenza totale sono inferiori a 0,25 Pa/cm3/sec. (Clement, 1984).
Nel bambino le resistenze nasali risultano più elevate per le minori dimensione delle fosse e pertanto fino a 8 anni la resistenza è inferiore a 1,20Pa/cm3/sec, tra 8 e 12 anni è inferiore a 1Pa/cm3/sec, tra 12 e 16 anni è inferiore a 0,70Pa/cm3/sec.
Modalità di refertazione
Per una corretta refertazione di una RAA basale dovranno essere valutati valori di resistenze nasali corrispondenti a 150 Pa/cm3/sec (a 75 Pa/cm3/sec per la RPA).
Se i valori di resistenze nasali unilaterali e totali sono rispettivamente inferiori a 0,50 e 0,25 Pa/cm3/sec., la RAA e la funzione respiratoria nasale del paziente sono nella norma (fig. 1).
Se i valori di resistenza sono superiori al limite stabilito (fig. 2), bisognerà specificare:
- se l’aumento è monolaterale (ds o sn) o bilaterale;
- se le resistenze totali sono normali o aumentate;
- se l’aumento riguarda la fase inspiratoria, espiratoria o entrambe.
In questi casi, a completamento dell’indagine di base e per effettuare una corretta diagnosi differenziale, la RAA si avvale di alcuni test funzionali:
c. Test di Provocazione Nasale (TPN)
In questo caso la RAA viene eseguita prima e dopo applicazione nelle fosse nasali di stimoli specifici (soluzioni allergeniche) o aspecifici (acqua fredda, istamina, metacolina). I TPN specifici, in particolare, servono a mettere in evidenza allergie d’organo (in pazienti con prove allergiche di sensibilizzazione della cute e del siero negative) e possono essere utilizzati come criterio di valutazione dell’immunoterapia e dell’attività dei farmaci antiallergici.
Dopo decongestione
Infine, si segnala l’utilità di eseguire la RAA in tutti i pazienti roncopatici che, per gravità (RDI > 30) o per scelta personale, hanno come unica chance terapeutica la nCPAP.
Nella nostra esperienza, infatti, la rilevazione di resistenze nasali elevate rappresenta un fattore predittivo di ridotta compliance alla nCPAP. La sua esecuzione è pertanto utile per porre indicazione alla terapia nasale (medico-chirurgica) finalizzata ad aumentare la compliance alla nCPAP.
RINORESISTOMETRIA
Rinoresistometria
I risultati forniti comportano una rinomanometria e una rinoresistometria. I valori delle resistenze sono forniti per una pressione di riferimento a 250 Pa, il che differisce dalla rinomanometria anteriore. La rinoresistometria è un ulteriore sviluppo della rinomanometria basata sulle leggi sul flusso. Non solo consente una valutazione esatta dell’entità di un’ostruzione nasale, ma anche una differenziazione della dinamica del flusso Esso permette anche di individuare i disturbi dinamici della valvola nasale, chiamati anche collasso inspiratorio, permette di ottenere altri dati, come il diametro idraulico delle fosse nasali e il coefficiente di frizione (restringimento da gonfiore, deformazione scheletrica e collasso del lembo nasale inspiratorio patologico, nonché comportamento di turbolenza patologica). La rinomanometria serve come metodo di misurazione per la rinoresistometria.
Nuovi metodi di misurazione nella diagnostica dell’ostruzione nasale
Fig. 7.1
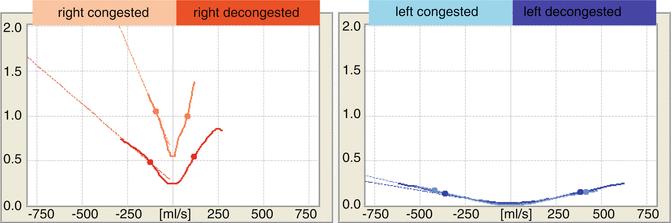
Rappresentazione grafica dei risultati di RRM. Lato destro del naso, rosso; a sinistra, blu. Curve di colore chiaro: prima della decongestione della mucosa nasale. Curve di colore scuro: dopo la decongestione della mucosa. Grafico superiore: resistenza alle vie aeree nasali. Grafico inferiore: comportamento del flusso di turbolenza del flusso d’aria nasale. x-asse: a sinistra della linea mediana: flusso inspiratorio in ml/s. a destra della linea mediana: flusso espiratorio in ml/s. y-axis: grafico superiore: resistenza in sPa/ml. Grafico inferiore : comportamento del flusso turbolento: laminare, turbolento
Il grafico ci permette di valutare la resistenza delle vie aeree nasali per ogni lato del naso “a colpo d’occhio”: più alto è il percorso della curva, maggiore è l’ostruzione nasale. Nella fig. 7.1, il lato destro del naso è ostruito prima della decongestione.
Inoltre, esaminando la distanza tra le curve prima e dopo la decongestione, possiamo distinguere tra le porzioni di resistenza delle vie aeree nasali a causa della congestione e a causa del restringimento scheletrico. In Fig.7.1, un effetto decongestionante può essere visto sul lato destro. Alla misurazione prima della decongestione, c’era una congestione mucosale sul lato destro del naso (ad esempio, durante una fase di riposo nel ciclo nasale). Dopo la decongestione, la resistenza è bassa su entrambi i lati del naso. Pertanto, non vi è alcuna ostruzione legata al restringimento scheletrico su entrambi i lati del naso.
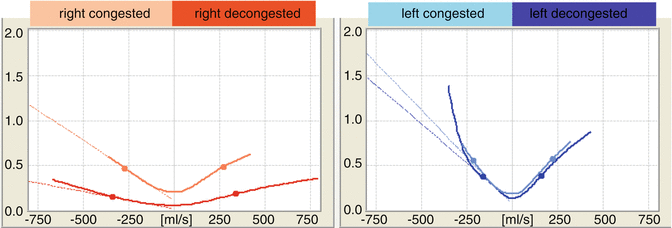
La figura 7.2 mostra curve di resistenza rinoresistometrica in un naso con congestioni mucosali e ostruzione scheletrica a destra.
Dopo la decongestione, la resistenza nasale migliora (la componente mucosale), ma la resistenza rimane ancora elevata (componente scheletrica).
Curve di resistenza alla rinoresistometria aria dal lato destro di un naso ostruito dalla congestione mucosale e dalla costrizione scheletrica con risultati normali a sinistra
Oltre a rilevare l’ostruzione a colpo d’occhio, è anche possibile stabilire la diagnosi del collasso della valvola nasale inspiratoria (NVC) guardando il grafico. Nella presentazione grafica della resistenza alle vie aeree nasali, il braccio inspiratorio include una curva calcolata come linea interrotta, che indica l’aumento dipendente dal flusso della resistenza delle vie aeree in presenza di una parete vestibolare stabile (senza collasso risultante dall’aspirazione e dall’effetto Bernoulli). Le deviazioni della curva misurata (linea continua) dalla linea retta (interrotta) indicano anomalie nella larghezza del canale di flusso, come quelle risultanti da NVC (Fig. 7.3).
Le curve misurate e calcolate saranno congruenti se le valvole nasali non vengono aspirate durante l’ispirazione a seguito dell’effetto Bernoulli (Fig. 7.1, subito prima della decongestione; Fig. 7.2, tutte le curve; Fig. 7.3, subito prima della decongestionazione). Maggiore è l’estensione di NVC, più bruscamente la curva misurata si discosta dalla curva calcolata (Gruetzenmacher et al. 2005a). Una leggera deviazione ad alte velocità di flusso (>500 ml/s) indica il collasso fisiologico delle valvole nasali (Fig. 7.1, a destra prima della decongestione e lasciato prima e dopo la decongestionazione; Fig. 7.3, subito dopo e a sinistra prima della decongestione). Si può identificare il collasso patologico delle valvole nasali sulla base di una grande deviazione della misura dalle curve calcolate (Fig. 7.3, a sinistra dopo la decongestione).
Curve di resistenza misurate dalla rinoresistometria(lineecontinue) e dalle curve di resistenza calcolate con una parete vestibolare laterale stabile(linee tratteggiate sul lato inspiratorio della curva). Subito prima della decongestionazione: nessun NVC. Subito dopo la decongestionazione e lasciata prima della decongestionazione: NVC fisiologico. Sinistra dopo decongestionazione: NVC patologico
La rappresentazione grafica ci permette di stimare la proporzione dell’aumento della resistenza delle vie aeree nasali causata dal collasso delle valvole nasali. Permette inoltre di stabilire una valutazione iniziale di quanto miglioramento della resistenza delle vie aeree nasali potrebbe essere previsto a seguito di irrigidimento chirurgico della parete vestibolare lateral.
7.2.1.1.2 Grafico inferiore: comportamento di turbolenza inspiratoria ed esplorativa in relazione alla velocità del flusso d’aria
Nell’RRM, il grafico inferiore (Fig. 7.1) mostra il comportamento di turbolenza del flusso d’aria nasale in relazione alla velocità del flusso d’aria. Il livello sull’asse x corrisponde al flusso laminare puro e le barre blu-grigie superiori corrispondono a turbolenze marcate.
A velocità di flusso molto basse, il flusso è laminare in qualsiasi canale di flusso (Mlynski e Loew 1992) e quindi anche nel naso. Nell’ispirazione e nella scadenza, man mano che la velocità del flusso aumenta, le porzioni del flusso laminare passano in porzioni di flusso turbolente. Questa “zona transitoria” è importante per la funzione respiratoria del naso. Crea la situazione ottimale per condizionare l’aria. Esso fornisce un adeguato contatto mucosale dall’aria in streaming senza portare ad essiccazione o raffreddamento della mucosa. Ad altissidzioni del flusso d’aria, il flusso d’aria nasale diventa puramente turbolento (Mlynski e Loew 1992; Churchill et al. 2004; Sawyer et al. 2007; Chen et al. 2009, 2010; Leong et al. 2010). La turbolenza pura non si verifica quasi mai in un naso normale. Quando sono necessarie elevate velocità di flusso d’aria per fornire adeguati apporti di ossigeno durante l’attività fisica pesante, la respirazione di bypass orale viene inconsciamente accesa in modo che il flusso d’aria nasale diminuisca (vedi sopra: zona di “flusso d’aria nasale fisiologicamente richiesto”).
Il flusso d’aria nasale dovrebbe diventare più turbolento quando la mucosa è in uno stato decongestionato (corrispondente alla fase di lavoro del ciclo nasale) come condizione per un contatto mucosale sufficiente rispetto allo stato congestionato (corrispondente a una fase di riposo nel ciclo nasale). Nella fase di riposo (mucosa decongestionata), il carattere di flusso non deve diventare puramente turbolento fino a una velocità del flusso d’aria di 250 ml/s (Fig. 7.1, bilateralmente; Fig. 7.4, lato destro del naso).
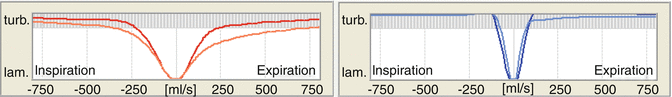
Nel comportamento di turbolenza patologica, c’è una rapida transizione alla pura turbolenza in modo che la turbolenza pura si sviluppi già nel naso ad una velocità di flusso <250 ml/s (Fig. 7.4, lato sinistro del naso).
Eccessiva turbolenza nel naso può essere la causa di elevata resistenza delle vie aeree, e può anche causare un senso di soffocamento e sintomi di sicca a bassi livelli di resistenza delle vie aeree.
Curve di turbolenza dalla rinoriametria. x-asse: a sinistra dell’asse y:flusso inspiratorio in ml/s. a destra dell’asse y:flusso espiratorio in ml/s. y-axis: grado di turbolenza. L’asse xcorrisponde al flusso laminare puro (lam.) e le barre blu-grigie superiori corrispondono a una turbolenza marcata (turb.). Naso destro (rosso): tipico della transizione fisiologica dal comportamento del flusso laminare a quello turbolento. Naso sinistro ( blu):tipico del comportamento patologico del flusso turbolento
7.2.1.2 Valori numerici
Oltre a utilizzare le rappresentazioni grafiche per stabilire una “diagnosi a colpo d’occhio”, i valori numerici rendono possibile stimare con precisione l’estensione e le cause dell’ostruzione. Diversi individui con lo stesso grado di ostruzione nasale possono avere livelli molto diversi di sintomi a seconda della loro età, sesso, indice di massa corporea, livello di forma fisica, e malattie associate. Pertanto, i valori di riferimento qui presentati non devono essere applicati rigidamente. Sono semplicemente punti di riferimento ai fini dell’orientamento. I valori sono stati determinati attraverso studi su pazienti rinologicamente sani e pazienti con ostruzione nasale (Marschall 1997; Enen 2005; Fiebig 2007; Gogniashvili et al. 2011).
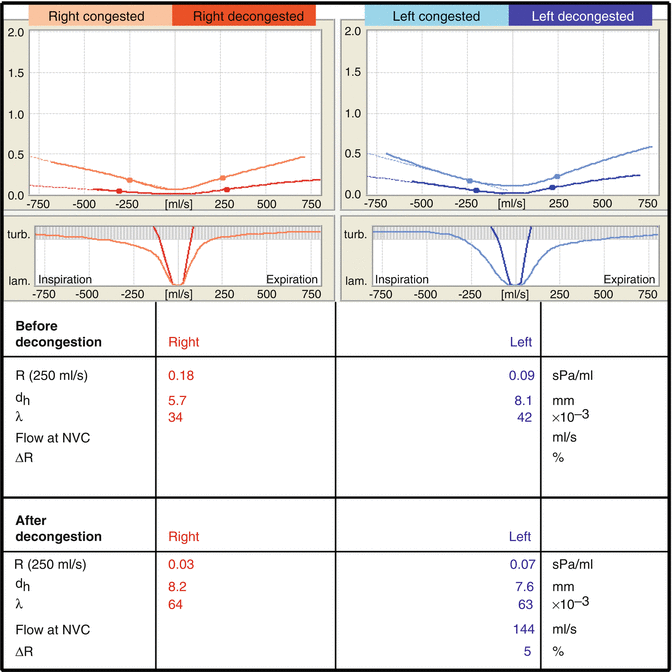
La resistenza dell’aria nasale (R) è riportata numericamente ad una velocità di flusso di 250 ml/s prima e dopo la decongestionazione. Come descritto nella setta 27.2.1.1, la velocità massima di flusso ancora all’interno della zona di flusso fisiologicamente richiesto è di circa 500 ml/s. Se assumiamo che con un’attività fisica moderata, entrambi i lati del naso entreranno nella fase di lavoro del ciclo nasale (che è noto come il ciclo “in-concerto”), a questo livello di attività, ogni lato del naso dovrebbe avere una velocità di flusso di circa 250 ml/s. Nessuna respirazione bocca-bypass dovrebbe verificarsi con attività fisica moderata (Olson e Strohl 1987). Questo è il motivo per cui per una velocità di flusso totale – 500 ml/s, non ci deve essere alcuna ostruzione nasale presente. Pertanto, per la valutazione pratica dell’ostruzione nasale, la resistenza misurata a 250 ml/s è un valore importante (Gehring et al 2000; Sawyer et al. 2007).
L’estensione dell’ostruzione nasale può essere stimata in base ai valori di riferimento nella tabella 7.1.
Tabella 7.1
Valori standard per la resistenza nasale a 250 ml/s per la valutazione dell’ostruzione nasale.
Resistenza a 250 ml/s | Estensione dell’ostruzione su un lato del naso |
| <0.17 sPa/ml | Nessun ostacolo |
| 0,17–0,35 sPa/ml | Lieve ostruzione |
| 0,36–0,70 sPa/ml | Ostruzione moderata |
| >0,70 sPa/ml | Grave ostruzione |
Il diametro idraulico (d h) è una misura della larghezza del cavum nasale. La cavità nasale è uno spazio con sezioni trasversali irregolari. Pertanto, la sua larghezza non può essere definita semplicemente dal suo diametro come con un tubo rotondo. Nella scienza tecnologica, la pratica abituale quando si tratta di una sezione trasversale irregolare è quello di utilizzare il “diametro idraulico”. Questo è il diametro di un tubo della stessa lunghezza con una sezione trasversale rotonda che ha la stessa resistenza al flusso del canale di flusso di forma irregolare. Le figure mostrate nella tabella 27.2 possono essere utilizzate come valori di riferimento per stimare la larghezza dell’interno del naso.
Tab. 7.2
Valori standard per il diametro idraulico per determinare la larghezza del canale di flusso nasale
Diametro idraulico |
Larghezza del naso |
| <5,5 mm | Troppo stretto |
| 5,5–6,5 mm | Larghezza normale |
| >6,5 mm | Troppo largo |
Il diametro idraulico viene visualizzato prima e dopo la decongestionazione. Utilizzando questi valori, si può identificare un gonfiore mucosale e un restringimento scheletrico come causa dell’ostruzione nasale. L’aumento di grandezza del diametro idraulico per decongestione è un indice di gonfiore mucosale. Se il diametro idraulico rimane basso dopo la decongestione, questa è la prova della stenosi scheletrica. Un diametro idraulico molto grande indica un naso troppo largo.
I valori numerici per NVC vengono calcolati prima e dopo la decongestionazione. Per oggettivare l’estensione di NVC, viene effettuato un calcolo dell’aumento percentuale di resistenza (∆R) causato dall’aspirazione ad una velocità di flusso di 500 ml/s (Fig. 7.5, a sinistra). Se questa velocità di flusso non può essere raggiunta, il calcolo viene eseguito al massimo (Fig. 7.5, right).
Rappresentazione schematica del braccio inspiratorio di una curva RRM durante il NVC per calcolare l’aumento della resistenza- R causata dalla aspirazione nella parete laterale del vestibolo nasale. Sinistra: calcolo con flusso massimo inspiratorio >500 ml/s. Destra: calcolo con flusso massimo inspiratorio <500 ml/s. ____ Curva RRM misurata, …….. Curva calcolata per una parete vestibolare laterale stabile, F NVC Flow rate a cui inizia NVC, R Resistenza a frequenza di flusso 500 ml/s o al flusso inspiratorio massimo, aumento della resistenza RR% a seguito di NVC
Il valore numerico per l’aumento della resistenza da NVC (NVCR) ci permette di stimare l’entità dei fenomeni di aspirazione e di distinguere tra NVS fisiologico e patologico, conformemente alla tabella 27.3.
Table 7.3
Valori standard per l’aumento della resistenza (R) come risultato di NVC per la differenziazione tra NVC fisiologico e patologico
R |
Nvc |
| < 25 % | Fisiologici |
| > 25 % | Patologico |
Inoltre, viene quantificata la velocità del flusso d’aria nasale alla quale inizia l’aspirazione/collasso (F NVC). Le valvole nasali non devono essere compresse/succhiate in modo significativo (R < 25 %) velocità del flusso d’aria fino al flusso d’aria nasale massimo richiesto fisiologicamente di 500 ml/s.
Il coefficiente di λ viene segnalato durante l’ispirazione e la scadenza, sia prima che dopo la decongestionazione. Questo indice caratterizza la configurazione della parete nasale interna in relazione al suo grado di “serreggio/chiusura “, vale a dire il suo impatto sullo sviluppo del flusso turbolento, che è importante per la funzione di riscaldamento e umidificazione del naso (Keck e Lindemann 2010). Un valore λ basso suggerisce una configurazione interna che causa poche aree turbolente di flusso. I λ-valori indicano una maggiore formazione di turbolenza.
Utilizzando i valori di riferimento nella tabella 27.4, l’interno del naso può essere valutato rispetto alla sua tendenza a innescare turbolenze.
Tab 7.4
Valori standard per il coefficiente λ come indice per la tendenza delle pareti nasali interne a creare turbolenza
Coefficiente di λ |
Turbolenza |
| Fino a 0,30 | Tendenza normale alla turbolenza |
| <0.30> | Grave tendenza alla turbolenza |
Nel naso, il λ-valore cambia nel corso del ciclo nasale: aumenta dopo la decongestionazione nella fase di lavoro. Questo promuove il contatto mucosale con l’aria che scorre necessaria per lo scambio termico e di umidità. Nella fase di riposo, il coefficiente di attrito diventa più basso e il flusso d’aria diventa più laminare (Lang et al. 2003).
Valori superiore a 0,030 indicano una forte turbolenza, che può causare un’elevata resistenza alle vie aeree, sintomi di naso secco e/o una sensazione di soffocamento.
La figura 7.6 presenta i grafici di rinoresistometria e i valori numerici di un paziente con congestione mucosale destra, restringimento scheletrico destro e comportamento di turbolenza patologica sinistra.
Risultati delle misurazioni della rinoresistometria in un paziente con grave ostruzione nasale a causa della congestione mucosale e della stenosi scheletrica, nonché turbolenza patologica sul lato sinistro da un naso eccessivamente largo
La figura 7.7 mostra i risultati di RRM di un paziente con “sindrome del naso vuoto” (Beule 2010; Scheithauer 2010), con valori di post-decongestionazione su entrambi i lati caratteristici di un naso eccessivamente largo (diametro idraulico dopo decongestione >6,5 mm) con marcata turbolenza (λ > 0,03), nel grafico prima e dopo la decongestione, c’è pura turbolenza a un flusso <250 ml/s.
- Mlynski G, Beule A. Diagnostic methods of nasal respiratory function. HNO. 2008;56(1):81-99. http://dx.doi.org/10.1007/s00106-007-1655-0PMid:18210011 [ Links]
- Clement PA, Gordts F.; Standardisation Committee on Objective Assessment of the Nasal Airway, IRS, and ERS. Consensus report on acoustic rhinometry and rhinomanometry. Rhinology. 2005;43(3):169-79. PMid:16218509 [ Links]
- Mlynski G. Personal communication. 2010. [ Links]
- Gogniashvilli G, Steinmeier E, Mlynski G, Beule AG. Physiologic and pathologic septal deviations: subjective and objective functional rhinologic findings. Rhinology. 2011;49(1):24-9. PMid:21468370 [ Links]
- Stewart MG, Witsell DL, Smith TL, Weaver EM, Yueh B, Hannley MT. Development and validation of the Nasal Obstruction Symptom Evaluation (NOSE) scale. Otolaryngol Head Neck Surg. 2004;130(2):157-63. http://dx.doi.org/10.1016/j.otohns.2003.09.016PMid:14990910 [ Links]
- André RF, Vuyk HD, Ahmed A, Graamans K, Nolst Trenité GJ. Correlation between subjective and objective evaluation of the nasal airway. A systematic review of the highest level of evidence. Clin Otolaryngol. 2009;34(6):518-25. http://dx.doi.org/10.1111/j.17494486.2009.02042.xPMid:20070760 [ Links]
- Roithmann R, Cole P, Chapnik J, Barreto SM, Szalai JP, Zamel N. Acoustic rhinometry, rhinomanometry, and the sensation of nasal patency: a correlative study. J Otolaryngol. 1994;23(6):454-8. PMid:7897780 [ Links]
- Burrow A, Eccles R, Jones AS. The effects of camphor, eucalyptus and menthol vapour on nasal resistance to airflow and nasal sensation. Acta Otolaryngol. 1983;96(1-2):157-61. http://dx.doi.org/10.3109/00016488309132886PMid:6613544 [ Links]
Rinomanometria a lungo termine (LRM)
LRM è stato sviluppato perché RMM, RRM e ARM consentono di stimare l’ostruzione nasale solo in un determinato momento della misurazione (Lang et al. 2003). Alcuni pazienti si lamentano dei sintomi che si verificano in altre ore della giornata. LRM consente di misurare il flusso nasale separatamente per ogni lato del naso, insieme alla frequenza cardiaca per servire come indice per l’attività fisica in un periodo di tempo di 24 ore nelle condizioni quotidiane della vita del paziente. Il flusso nasale viene misurato utilizzando cannula di ossigeno nasale commerciali standard e la frequenza cardiaca utilizzando elettrodi EVG standard. La registrazione viene eseguita tramite un dispositivo portatile alimentato a batteria (Fig. 7.11).
La figura 7.12 illustra le curve grafiche risultanti da un esame LRM. Il grafico superiore presenta i valori massimi del flusso nasale durante l’ispirazione separatamente per ogni lato del naso in relazione al tempo. Il grafico più basso mostra la frequenza cardiaca per stimare l’attività fisica, la frequenza respiratoria e la ventilazione dei minuti nasali in relazione al tempo.
Risultati da LRM in una persona con normale respirazione nasale. Per comprendere meglio la relazione tra l’attività fisica e la congestione mucosale nel naso, in questa figura il tipo di ciclo e la quantità di attività fisica sono stati contrassegnati. x-axis: ora del giorno in ore. y-asse: grafico superiore, velocità respiratoria nasale all’ispirazione massima in ml/s(naso destro rosso, blu naso sinistro). Grafico inferiore: arancione, frequenza cardiaca (HF); verde, volume dei minuti respiratori nasali (NMV) in l/min; viola, frequenza respiratoria (AF)
7.2.3.1 Grafico superiore (Figs. 7.12 e 7.13 )
Le curve del tempo di flusso consentono di visualizzare a colpo d’occhio la valutazione visiva del ciclo nasale. A riposo fisico o attività fisica leggera, dovrebbe verificarsi un “tipo classico” di ciclo nasale, con alternanza reciproca tra i due lati del naso nelle fasi di lavoro e di riposo. Con l’aumento dell’attività fisica, la transizione simultanea di entrambi i lati del naso nella fase di lavoro (il ciclo “in-concerto”) può essere vista come una risposta fisiologica all’aumento della domanda di ossigeno. In questo caso, il flusso nasale su entrambi i lati deve raggiungere tra 250 ml/s e 500 ml/s, come indicato nella figura 7.12. Queste velocità di flusso non potevano essere raggiunte in presenza di una maggiore resistenza dell’aria nasale con il dispiegamento di respirazione bocca-bypass. Un esempio è mostrato nella figura 7.13.
Risultati di LRM con ostruzione nasale bilaterale. Il volume dei minuti respiratori nasali (curva verde) suggerisce la respirazione bypass attraverso la bocca-durante il giorno (valori sotto 10 l/m, ad eccezione del valore delle 20:00) e la respirazione completa della bocca di notte tra le 1:00 AM e le 6:00 AM a causa dell’ostruzione nasale
7.2.3.2 Grafico inferiore (Fig. 7.12 e 7.13 )
27.2.3.2.1 Frequenza cardiaca (curva arancione)
La frequenza cardiaca viene utilizzata come indice dell’attività fisica.